Kennst Du den Notfallguru? Zur Geschichte: Am Anfang war das Projekt Nerdfallmedizin. Philipp Gotthardt und Martin Fandler veröffentlichen auf YouTube Videos, in denen der aktuelle Stand des Wissens in der Notfall- und Intensivmedizin durch Erklärungen, Interviews und Gespräche auf die konkrete Situation im Notfall, im Rettungsdienst oder in der Notaufnahme heruntergebrachten wird. Und zwar so nachvollziehbar erklärt, dass selbst ich als Psychiater den meisten Dingen ein weites Stück weit folgen kann. Und sympathisch und didaktisch gut aufbereitet und wissenschaftlich fundiert. Der Kanal ging entsprechend durch die Decke, besonders bei Leuten aus dem Blaulichtmilieu, und zwar bei allen Berufsgruppen und auch bei verwandten Fachgebieten. Wir in der Psychiatrie haben ja auch regelmäßig mit Notfällen zu tun …
Und dann gab es die Idee, das Wissen in einer Art Taschenbuch zu sammeln, so dass man im Einsatz immer schnell nachschlagen kann, was wirklich wichtig ist und wie man es nun wirklich tut. Und so entstand das Projekt Notfallguru. Von einer Stiftung gefördert und weiterhin Teil der deutschen FOAMed Bewegung.
Das Kapitel zu psychiatrischen Notfällen ist hier zu finden. Und nun hat Martin Fandler mich gebeten, das doch mal etwas zu überarbeiten. Das habe ich gerne getan und die hier folgende Überarbeitung erstellt. Aber damit hört es nicht die auf. Nun bitte ich euch um euer Feedback! Was könnte besser beschrieben werden? Was fehlt vielleicht? Welche Verbesserungsvorschläge hast DU? Lies am besten mal ein zwei andere Kapitel im Notfallguru, um einen Eindruck vom Stil dort zu bekommen und schreib ausformulierte Vorschläge hier in die Kommentare. Ich werde das dann sichten, ggf. einarbeiten und dann einen weiter entwickelten Vorschlag bei der Redaktion des Notfallgurus einreichen.
Vielen Dank für Deine Mitarbeit!
Killer
- Akute somatische Genese, z. B.
- Sepsis / Infektion / Meningitis
- Intoxikation
- Hypoglykämie / schwere Hyperglykämie
Red Flags
- Offensichtliche Eigen- / Fremdgefährdung
- Wechselnder Bewusstseinszustand
- Unerklärte Auffälligkeiten der Vitalwerte (insb. Tachypnoe)
Erste Schritte
- Ist der Patient gegenwärtig gefährlich für andere?
- Akute Agitation: Ursache evaluieren – siehe „FIND ME“ unten.
- Weitere Hilfe bzw. Polizei notwendig?
- Fixierung notwendig?
- Fluchtgefahr?
- PsychKG prüfen
- Ist der Patient gegenwärtig selbstgefährdet?
- Offen nach Suizidalität fragen!
- PsychKG prüfen
- Ist der Patient akut somatisch krank?
- Differenzierung organische oder nicht organische Ursache
- Bei V.a. Delir/qualitative Bewusstseinsstörung, s. Verwirrung
- v.a. mit zunehmendem Alter / bei Erstdiagnose erwägen! s. Schwäche/Reduzierter AZ
- Psychisch Erkrankte haben häufig mangelhafte medizinische Anbindung, daher auch nach nicht offensichtlichen, behandlungspflichtigen Verletzungen/ Erkrankungen fragen/suchen
Fokus Präklinik
Agitation / akute Eigen- oder Fremdgefährdung
Vorgehen bei akuter Gefahr:
- Selbstschutz!
- Talk down: Abstand halten, ruhig bleiben, Kontakt aufbauen, Regeln und Grenzen setzen, aber (einfache) Entscheidungsmöglichkeiten anbieten
- Wenn erforderlich: Frühzeitig Polizei hinzuziehen, zahlenmäßige Überlegenheit herstellen, nicht zu nahe kommen, Fluchtweg freihalten
- Pat. von gefährlichen Gegenständen (Messer, Spritze, etc.) fernhalten
- Rechtlicher Hintergrund / Unterbringung siehe Unterbringung / PsychKG unten
- Möglichst auf das Erleben der Patient:innen eingehen. Zunächst kein Widerspruch!
- Falls medikamentöse Notfallsedierung nötig, s. „Fixierung / Notfallsedierung“ unten
- Anamnese (soweit möglich, ggf. Fremdanamnese) + Untersuchung Akut-Diagnostik
Weiteres Management
- Bei Vorliegen einer organischen Ursache muss diese entsprechend weiterbehandelt werden.
- Bei nicht-organischer Psychose muss ein Risiko-Assessment erfolgen, ob eine ambulante Versorgung möglich sein kann:
- CAVE: Keine ambulante Versorgung bei V.a. postpartale Psychose ohne psychiatrische Evaluation
- CAVE: Keine ambulante Versorgung bei V.a. postpartale Psychose ohne psychiatrische Evaluation
Ursachen für akute Agitation
FIND ME: Ursachensuche bei Agitation
F: Funktional (psychiatrische Erkrankungen z. B. Demenz, Schizophrenie)
I: Intoxikation (+ Medikamentennebenwirkungen)
N. Neurologisch (postiktal, intrakranielles Geschehen)
D: Drogen (z.B. Alkohol, Cannabinoide, Amphetamine)
M: Metabolisch (z. B. Elektrolytentgleisung, Hypo-/Hyperglykämie)
E: Endokrinologisch (z. B. Hyperthyreose)
Fixierung: Praktisches Vorgehen
- Fixierung ist Teamaufgabe!
- Vor der Fixierung im Team (auch mit beteiligter Polizei) die jeweiligen Aufgaben zuweisen.
- Jede Person nimmt die ihr zugewiesene Extremität und hält diese fest: Vier Extremitäten – 4 Personen.
- Die fünfte Person ist für die Fixiergurte zuständig und führt die Fixierung durch.
- Wenn eine sechste Person verfügbar ist, kann diese den Kopf festhalten.
- Erst wenn der Patient fixiert ist, sollte bei Bedarf die Notfallsedierung folgen. Diese kann beim fixierten Patienten sicher mit Midazolam nasal erfolgen. Das macht dann der für den Kopf zuständige Helfer.
- Danach können alle Helfer den Patienten loslassen und zurücktreten.
- Der fixierte Patient muss engmaschig überwacht werden (Monitoring).
- Nach Fixierung umgehend und je nach Landesgesetzen richterliche Zustimmung einholen.
Sedierung im Notfall: Praktisches Vorgehen
- Voraussetzungen
- Freiwillige Einnahme ist immer vorzuziehen.
- Vor Notfallsedierung muss physische Fixierung sichergestellt werden.
- Vor Einsatz von Sedativa immer auf potenzielle Atem- und Kreislaufinsuffizienz vorbereitet sein.
- Ggf. Sauerstoffgabe via Maske (= improvisierter Spuckschutz, Therapie etwaiger Hypoxie, prophylaktische Präoxygenierung)
- Auch die zwangsweise Sedierung ist eine Zwangsmedikation, gute Dokumentation ist wichtig!
- Medikamente („Kochrezepte“ – immer individuell anpassen!)
- Leichte bis moderate Agitation, erhaltene Kooperation
- Lorazepam expedit 1–2,5 mg po. Wirkeintritt auch der Expedit-Form erst nach 30–45 Minuten.
- Lorazepam i.v.. Wirkeintritt nach 2–5 Minuten
- Schwere Agitation, keine Kooperation
- Midazolam 5–10 mg intranasal. Übliches Vorgehen bei Erwachsenen: 5 ml pro Nasenloch, bei der Gabe das jeweils andere Nasenloch zuhalten. Wirkeintritt nach 1–2 Minuten. Bei fortbestehender Agitation nach 5 Minuten weitere 5–10 mg Midazolam nasal nachgeben.
- Alternativ, wenn iv.-Zugang verfügbar: Midazolam 3-5 mg Boli iv. oder Propofol 20-30 mg Boli iv.
Dosis nach Vigilanz anpassen, vollständiges Monitoring, im Verlauf ggf. Perfusor - Alternative: Haloperidol 5–10 mg i.v. oder i.m.
- Kritische Notfallsituation, kein iv. Zugang verfügbar, sofortige Sedierung notwendig:
- Esketamin mind. 1–2 mg/kg i.m. (Ketamin 3-5 mg/kg i.m.)
- Auf Atemwegssicherung vorbereiten, engmaschige Überwachung
- Leichte bis moderate Agitation, erhaltene Kooperation
Suizidalität
Prüfung der Suizidalität:
- Verdacht sollte bei Vorliegen offen und wertungsfrei angesprochen werden.
- Jede Suizidäußerung und jeder Suizidversuch muss ernst genommen werden!
- Suizidalität kann anhand von Risikofaktoren und protektiven Faktoren abgeschätzt werden. Für eine abschließende und rechtssichere Einschätzung ist jedoch eine psychiatrische Vorstellung notwendig.
Phasenmodell der Suizidalität:
- Phase 1: „Lebensüberdrussgedanken“ bzw. passive Todeswünsche
- Phase 2: Konkrete, aktive Suizidgedanken ohne bisherige Planungen
- Phase 3: Aufdrängende Suizidgedanken, konkrete Planungen, Vorbereitungen
Vorgehen:
- Wichtig ist das Erkennen einer Suizidalität und das offene Ansprechen!
- Bei Hinweisen auf eine akute Suizidalität (stattgehabter Suizidversuch / ernsthafte Äußerung) muss von einer Eigengefährdung ausgegangen werden und eine psychiatrische Vorstellung erfolgen.
- Beim Ablehnen einer psychiatrischen Vorstellung muss diese nach Rücksprache mit dem/der diensthabenden Psychiater:in ggf. auch unter Zwang entsprechend der jeweiligen Landesgesetze erfolgen (siehe Unterbringung / PsychKG unten).
Akute Psychose
Akute Psychose = Es liegen psychotische Symptome wie Halluzinationen, Wahn oder wahnhaft getriebenes bizarres Verhalten vor.
Die Unterscheidung zwischen „organischer“ und „nicht-organischer“ Psychose ist wichtig für die weitere Behandlung. Bei organisch bedingten Psychosen muss auch und zuerst die Ursache kausal therapiert werden; zusätzlich wird ein Antipsychotikum gegeben. Bei eigenständigen psychiatrisch bedingten Psychosen wird direkt psychiatrisch weiterbehandelt.
Checkliste Psychose
- Agitation/akute Eigen- oder Fremdgefährdung: Selbstschutz!
- Anamnese
- Überblick über die Situation und das Erleben des Patienten bekommen („Was geht denn hier gerade vor?“)
- Konkretes Erfragen von Halluzinationen („Hören Sie Stimmen, die zu Ihnen sprechen?“ „Sehen Sie ungewöhnliche Dinge?“
- Erfragen von Wahn („Geht etwas gegen sie vor? Ist da etwas gefährliches im Gange gegen Sie?“
- Erfragen von Suizidalität („Haben Sie Gedanken, sich etwas anzutun?“)
- Untersuchung
- Benzodiazepine initial bei ausgeprägter Agitation
- Lorazepam 1-2,5mg po.
- Antipsychotika:
- Risperidon 1-2mg po.
- Quetiapin 25mg po. (möglich bei M. Parkinson)
Hinweise für eine organische Ursache der Psychose:
- Erstmaliges Auftreten im späten Erwachsenenalter (Alter >40 Jahre)
- Abwesenheit einer psychiatrischen Grunderkrankung
- Drogen-/Alkoholabhängigkeit
- (Neue) Einnahme von Medikamenten mit psychoaktiven Nebenwirkungen
- Bekannte strukturelle Hirnläsion (z.B. Tumor / Z.n. SHT)
- Vorerkrankungen (insb. Stoffwechselerkrankungen)
- Plötzliche Symptommanifestation mit fluktuierendem Charakter (s. Delir)
- Fieber/Infektion (insb. bei alten Menschen)
- Malnutrition (Vitaminmangelzustände)
Stupor / Katatonie / Malignes neuroleptisches Syndrom
- Katatonie: „Massive „Verkrampfung des Körpers“, Gefahr des plötzlichen (fremdaggressiven) Raptus. Ist eine Unterform der Schizophrenie.
- Stupor: „Hören & sehen alles, können nichts machen“, (oft angespannt = erhöhte Herzfrequenz/Blutdruck). Ist ein Zustand, der bei schizophrenen Patienten auftreten kann.
- Malignes neuroleptisches Syndrom: Bewusstseinstrübung, Muskelstarre, Hyperthermie und vegetative Entgleisung
Diagnostik:
- Anamnese: (Psychosekrank? Antipsychotische Medikation? Welche? Wie lange schon? Psychischer Befund?)
- Temperaturmessung
- Labordiagnostik (Blutbild, Niere, Leber, Entzündung, Laktat)
- Verletzungen, Hinweis auf Trauma?
Therapie:
- Stupor: Benzodiazepin hochdosiert (z.B. Lorazepam 2,5mg p.o.)
- Katatonie: Antipsychotikum + evtl. Benzodiazepin hochdosiert
- Malignes Neuroleptisches Syndrom: Intensivstation, Dantrolen, Symptomatische Therapie
Akute Manische Episode
- Affekt: Reizbarkeit, gehobene Stimmung, Distanzlosigkeit, Affektlabilität
- Antrieb: Unruhig, Hyperaktiv
- Teils kreisende Gedanken mit Ideenflucht und Rededrang
Therapie:
- Sedierung mit einem Benzodiazepin (z.B. Lorazepam 2,5mg p.o. oder Midazolam 1-3mg in./iv.)
- Antimanische Medikation mit Lithium, bei Männern Valproat oder Carbamazepin
- Ggf. Antipsychotikum (z.B. Risperidon 1-3 mg p.o.)
Depression
Anamnese + Fremdanamnese:
- Aktuelle Symptomatik? (Depressive Stimmung, Interessenverlust, Antriebsmangel)
- Suizidalität?
- Aktuelle Medikation?
Therapie:
- Verbale Krisenintervention
- Wenn möglich ambulante Behandlung vermitteln
- Ggf. stationäre Aufnahme in zuständiger psychiatrischer Klinik
- Ggf. Anbindung über psychosozialen Krisendienst (s. Notfallnummern)
Hyperventilation
Wichtig: Unterscheidung von Tachypnoe als Begleitsymptom einer potentiell kritischen Erkrankung (z.B. Schock, Sepsis, Lungenembolie) von Hyperventilation / Hyperventilationssyndrom als primäre Problematik. Leitsymptom meist Dyspnoe – mehr Details siehe Dyspnoe – Hyperventilation
Akute Belastungsreaktion
Eine vorübergehende psychische Reaktion auf schwere körperliche oder emotionale Belastungen kann zu einer akuten Belastungsreaktion führen.
Da in der Notaufnahme Patient:innen und Angehörige häufiger mit schwerwiegenden Ereignissen konfrontiert werden, sollte ein grundsätzliches Verständnis und Konzept für Behandlungsmöglichkeiten und -angebote bestehen.
Symptome:
- Akut
- Dissoziative Symptome:
- Gefühl der „Betäubung“, Amnesie bzgl. des traumatischen Ereignisses, dissoziativer Stupor
- Vegetative Symptome (z.B. Tachykardie, Schwitzen, Übelkeit)
- Schwankende Affekte (Trauer, Wut, Reizbarkeit, Aggression, Verzweiflung, Angst)
- Dissoziative Symptome:
- Im Verlauf
- Flashbacks und Albträume
- Übererregbarkeit (Anspannung, Schreckhaftigkeit, Schlafstörungen, Reizbarkeit)
- Sozialer Rückzug, Suizidalität, psychotische Symptome
Vorgehen/Betreuung:
Ziel in der Notaufnahme sollte die Identifikation von gefährdeten Personen sowie das Angebot und die Organisation weiterer Hilfen sein.
Generell:
- Vermittlung von Sicherheit
- für sichere und ruhige Umgebung sorgen = Schutz vor Außenreizen, Presse und ggf. auch Polizei
- Gesprächs-/Betreuungsangebot
- Beruhigen und entlasten
- Trost spenden, Zulassen von Emotionen, Mut machen, auf Grundbedürfnisse eingehen
- auf Wunsch Angehörige informieren/holen
- Fördern von Selbstwirksamkeit (z.B. kleine Aufgaben geben) und Kontrolle
Bei Bedarf:
- Hinzuziehen psychosozialer Notfallhilfe/Fachkräfte
- z.B. Psychosomatik, Psychiatrie, Kriseninterventionsteam
- Betroffene auf Informationsmaterial/-möglichkeiten bzgl. traumatypischer Symptome, Verläufe und Therapien hinweisen
Medikation:
- Medikation zur Beruhigung möglichst vermeiden!
- Nur in Ausnahmefällen Benzodiazepine verabreichen (vermindern Traumaverarbeitung und begünstigen eher posttraumatische Belastungsstörung)
Alkoholintoxikation
Wann muss ich einen alkoholintoxizierten Patienten aufnehmen? Wann muss ich ihn auch gegen seinen Willen aufnehmen? Muss ich ihn auf eine Intensivstation aufnehmen oder in eine psychiatrische Klinik einweisen? Alle drei Fragen lassen sich nicht nach einem festen Schema beantworten, es kommt jeweils auf die Situation an. Folgende Gedanken sollten aber in die Überlegung einfließen:
- Besteht eine wirkliche Gefährdung, nicht nur eine theoretisch mögliche? „Dieser Patient ist zu betrunken, um die kalte Nacht draußen zu überleben, und er schafft es auch nicht in eine Notunterkunft“ ist eine konkrete Gefahr. „Er könnte ja auf die Straße wanken und überfahren werden“ ist hingegen eine ziemlich theoretische Gefahr. Mache ich mir wirklich Sorgen um ihn? Oder will ich nur „auf Nummer sicher gehen?“
- Wenn der Patient keine Entgiftung im Krankenhaus wünscht, dann gibt es keinen Grund, diese zu erzwingen, auch wenn sie natürlich grundsätzlich wünschenswert wäre. Eine Zwangseinweisung mit dem einzigen Ziel, die Alkoholabhängigkeit durch eine Entgiftung zu beenden, ist keine durchführbare Option. Der Patient würde wahrscheinlich am nächsten Morgen im nüchternen Zustand doch seine Entlassung erwirken.
- Auf eine Intensivstation muss nur derjenige aufgenommen werden, der auch wirklich vital gefährdet ist. Dafür reicht eine unkomplizierte Alkoholintoxikation nicht. Gründe für eine Intensivstation können aber sein:
- Unklare Mischintoxikation
- Schwere körperliche Begleiterkrankung, die Komplikationen des Entzuges sehr wahrscheinlich machen
- Extrem hohe Promillezahlen, etwa ab 5 Promille
- Reduzierte Schutzreflexe (das ist aber bei reinen Alkoholintoxikationen erst sehr spät und selten der Fall)
Delir
Das Delir ist gekennzeichnet durch eine fluktuierende Orientierungsstörung, Verlangsamung, in einigen Fällen optische Halluzinationen sowie vegetative Dysregulationen. Unbehandelt kann es tödlich sein. Delirien können in folgende Untergruppen unterteilt werden:
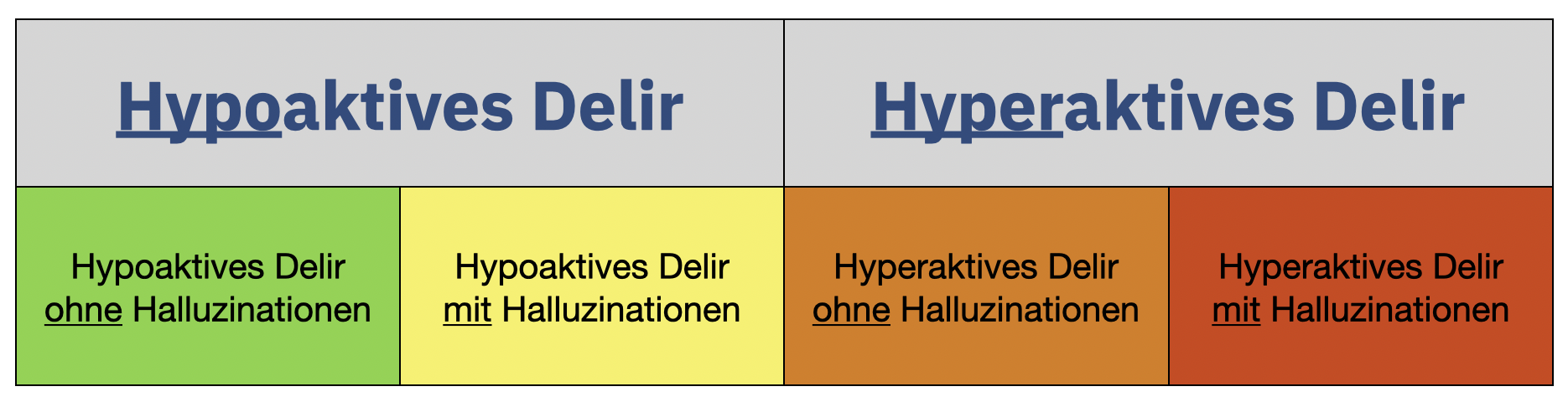
Alkoholentzugsdelir
Das Alkoholentzugsdelir entsteht oft 4-5 Tage nach dem letzten Konsum und ist meistens ein hypoaktives Delir mit Halluzinationen. Manchmal aber auch ein hyperaktives Delir mit oder ohne Halluzinationen…
Checkliste Alkohol-Entzugsdelir
- Beim Hyperaktiven Delir: Gabe von Benzodiazepin zur Sedierung
- z.B. Lorazepam 2,5mg /8h po. + 1mg po. bei Bedarf
- falls po. anfangs nicht möglich, initial iv.-Gabe z.B. Lorazepam 1-2mg iv. oder Midazolam 2-4mg iv.
- Anpassung Dosis nach Bedarf
- Bei Delirien mit Halluzinationen: Gabe von Antipsychotika
- z.B. Risperidon 1-0-1 mg oral
- oder Haloperidol 2-0-2 mg oral
- Vitamin B1 (Thiamin) 100mg iv./24h oder 100mg po./8h
- Ausgleich von Elektrolyten (z.B. Magnesium 100mg po./8h)
- Schwere Symptomatik (ausgeprägtes Delir):
- Intensivmedizinische Überwachung nötig
- Symptomatische Therapie mit z.B. Clonidin– oder Dexmedetomidin-Perfusor, notfalls Propofol
Sonderfall „Agitiertes Delir“
- Unterschiedliche Bezeichnungen / unscharfe Abgrenzung zu anderen Delirformen (u.a. hyperaktives Delir, agitiertes Delir).
- Vital bedrohliche Kombination aus Agitation, massiv gesteigertem Stoffwechselumsatz und körperlicher Anstrengung bei einer physischen Fixierung (häufig in Zusammenhang mit Drogenkonsum).
Hypothese: Eine bestehende metabolische Azidose mit initial (teilkompensierter) Hyperventilation kann z.B. durch Sedierung mit atemdepressiven Medikamenten / Fixierung (insb. Bauchlage) rasch dekompensieren mit Gefahr eines Kreislaufstillstands, dieser wird in der Situation zudem potenziell spät erkannt.
Risikozeichen (Trias):
(v.a. in Kombination mit mögl. Drogenabusus)
- Sympathomimetisches Toxidrom +
- Agitation +
- Desorientiertheit
Checkliste V.a. „Agitiertes Delir“
- Sedierung mit Esketamin im. (siehe Notfallsedierung), meist Unterstützung durch Polizei, etc. notwendig – Prozedere vorab absprechen
- Langdauernde Fixierung insb. in Bauchlage vermeiden
- Frühzeitig BGA (im Verlauf dann Labor, inkl. CK)
- Falls invasive Beatmung nötig, initiale Hyperventilation
- Frühzeitig hochdosiert Sauerstoff (Maske mit Reservoir, ggf. auch als Spuckschutz)
Akute Belastung im eigenen (Notaufnahme-)Team
- Pause anbieten!
- Probleme/Gefühle offen ansprechen
- Ansprechpartner für weitere Hilfe z.B. klinikinterne Strukturen (Peer Support Systeme) oder nationale Projekte wie →EMPTY Projekt der YoungDGINA oder →PSU Akut Helpline
- Hilfreich kann ev. nach belastenden Situationen / Einsätzen auch ein „Hot Debrief“ (direkt nach der Situation) sein; auch zur Identifikation von strukturellen Problemen / Verbesserungsmöglichkeiten
STOP Hot Debrief nach belastenden Situationen
S: Summarize the case (Fall zusammenfassen)
T: Things that went well (Was lief gut)
O: Opportunities to improve (Möglichkeiten zur Verbesserung)
P: Point to action, key learnings (Wer kümmert sich um welche Verbesserung / Veränderung, was sind die zentralen Lernpunkte)
Unterbringung
Bei akuter Fremd- oder Eigengefährdung kann eine Unterbringung in eine psychiatrische Abteilung notwendig werden.
PsychKG (Deutschland)
Die Regelungen in Deutschland sind bundeslandspezifisch in den jeweiligen „PsychKG-Gesetzen“ (Psychisch-Kranken-Gesetze) und oft im Detail sehr unterschiedlich. Die DGPPN bietet auf ihrer Website eine →Übersicht zum PsychKG nach Bundesland.
UbG (Österreich)
In Österreich gilt das →Unterbringungsgesetzt (UbG) als Bundesgesetz.
FU (Schweiz)
In der Schweiz wird die sogenannte „Fürsorgerische Unterbringung“ (FU) im →Schweizerischen Zivilgesetzbuch ab Artikel 426 geregelt.
Weiterführende Literatur und Links
Interessante Links (frei zugänglich)
- Acute Behavioural Disturbance – exzitiertes Delir (dasFOAM 2021)
- Leitlinie Delir inklusive Alkoholentzugsdelir (AWMF 2020)
- Leitlinie Notfallpsychiatrie (AWMF, 2019)
- Übersicht Regelungen nach PsychKG (DGPPN)
- Emergency Department Hot Debrief Form (Trauma Victoria, AUS)
- PsychCast (Podcast & YouTube-Videos zu Psychiatrie, Psychosomatik & Psychotherapie)
Literatur
- Christ, M. & Nickel, C. H. „Medical Screening“ von Notfallpatienten mit psychiatrischen Symptomen. Notaufnahme up2date 05, 85–100 (2023).
- Rentrop, M. & Zwanzger, P. Angst, Erregung, Suizidalität – Psychiatrische Notfälle im Allgemeinkrankenhaus. Notaufnahme up2date 04, 405–423 (2022).
- Weber-Papen, S. & Schneider, F. Rechtliche Aspekte bei psychiatrischen Notfällen. Notaufnahme up2date 3, 171–184 (2021).
- Brazil, V. & Williams, J. How to lead a hot debrief in the emergency department. Emerg. Med. Australas. 33, 925–927 (2021).
- DGN. S1-Leitlinie Delir und Verwirrtheitszustände inklusive Alkoholentzugsdelir. AWMF (2020).
- Klimovitskaya, E., Hentschel, V. & Müller, H. Suizidalität und Suizidprävention. Notaufnahme up2date 2, 403–420 (2020).
- Gilmartin, S., Martin, L., Kenny, S., Callanan, I. & Salter, N. Promoting hot debriefing in an emergency department. BMJ Open Qual. 9, e000913 (2020).
- DGPPN. S2k-Leitlinie Notfallpsychiatrie. AWMF (2019).
Hello, ich hab selbst ein paar Beiträge zur Notfallpsychiatrie in meinem Blog (https://foamio.org/) und bin ein absoluter Fan vom Notfallguru. Was mir u.a. im Kapitel zur Psychiatrie fehlen würde, wären z.B.:
Freue mich schon auf das Ergebnis der Überarbeitung und Danke für das Engagement!
Viele Grüße Sebastian
Warum nehmen halt die Leute ihre Tabletten nicht? Dann könnte man sich diese relativ sinnfreie (wenn auch lieb gemeinte) Fragerei sparen!
Ich bin mir grad nicht sicher, aber ist zwanghaftes Debriefing nicht wiederlegt aufgrund der Gefahr einer Sekundärtraumatisierung? Nicht das es meist nicht hilfreich wäre, aber ein Satz dazu wäre vermutlich nicht verkehrt.
Sie müssen den akut psychotischen Personen die Krankheitseinsicht vermitteln können. Sie runterholen. Das Dilemma ist die Auswahl der medikamentösen Hilfen, dann sind sie quasi geheilt. Ohne „die Medis“ ist das Ganze ein fachlich nicht belastbarer Test (auf das Unterlassen der ärztlichen Hilfe durch die prescription der drug). Schweigepflicht kann (und muss ja unbedingt!) erhalten bleiben, oft wird die Psychiatrie instrumentalisiert, da man die Schwäche/Notlage des Erkrankten schamlos für sich ausnützen will. Manche kommen nie wieder in die Psychiatrie, anankastische Personen kleben ohne Notwendigkeit (!) an ihr, ihnen wird dann quasi nicht geholfen, während den „Ein-Schübern“ ja nicht geholfen werden MUSS. Soweit nun MEINE Gedanken zu dem Thema…