Antipsychotika
Wilkommen im Journal Club!
Neues Format: In unserem ersten Journal Club besprechen wir dieses PDF aus Nature Moecular Psychiatry: Antipsychotic dose, dopamine D2 receptor occupancy and extrapyramidal side-effects: a systematic review and doseresponse meta-analysis.
Hier findet ihr das PDF im open access: https://doi.org/10.1038/s41380-023-02203-y.
Was hältst Du vom Journal Club? Schreibs mal in die Kommentare!
Depotneuroleptika
Das Kapitel „Depotneuroleptika“ in meinem Buch benötigte mal wieder eine Aktualisierung, da es mit TREVICTA® und OKEDI® zwei neue Depots auf dem Markt gibt, die ich noch nicht aufgeführt hatte. Ich habe es auch etwas vereinfacht. Wie es hier auf dem Blog guter Brauch ist, stelle ich das Kapitel hier zur Diskussion, mit der Bitte, Fehler, Fehlendes und Verbesserungsvorschläge in die Kommentare zu schreiben. Da der Text später im Buch erscheinen soll, steht er unter Copyright.
Einige der typischen Neuroleptika wie Haloperidol, Flupentixol oder Fluphenazin stehen schon seit Jahrzehnten auch als Depotpräparat zur Verfügung. Diese Darreichungsform galt lange Zeit für eine recht große Patientengruppe als besonders sicher und angemessen. Mit dem Aufkommen der Atypika änderte sich das Verhältnis aus Nutzen und Nachteilen, weil die Typika auch in der Depotform nebenwirkungsreicher sind als die Atypika. Mit Risperidon kam ein erstes Atypikum in Depotform auf den Markt, inzwischen stehen auch Olanzapin und Aripiprazol als Depot zur Verfügung. Paliperidon ist als monatlich oder als 3-monatlich zu gebendes Depot erhältlich. Risperidon steht in einer Formulierung zur Verfügung, die ohne Auftitrierung direkt nach der ersten Depotgabe den endgültigen Blutspiegel aufbaut.
Zum Einsatz eines Depotpräparates gibt es immer wieder unterschiedliche Einschätzungen. Wenn ein psychiatrischer Patient, der eine neuroleptische Medikation benötigt, diese immer wieder nach einer gewissen Zeit gegen ärztlichem Rat absetzt, kommt regelmäßig der Ruf nach einem Depotpräparat auf. Man muss jedoch bedenken, dass ein Patient, der sein Neuroleptikum nicht mehr nehmen möchte, es auch als Depot nicht nehmen wird. Depots haben große Vorteile, wenn jemand zwar alle 2–4 Wochen einen Arzt aufsucht, aber zwischenzeitlich eine Tabletteneinnahme nicht hinbekommt, etwa weil er obdachlos ist und das Depot für ihn praktischer ist. Sie sind auch vorteilhaft, wenn ein Patient die Medikation zwar möchte, aber die Tabletteneinnahme ihm zu lästig oder zu kompliziert ist oder er sie häufig vergisst.
Man muss auf der anderen Seite beachten, dass es bei nicht steril applizierten Depotinjektionen zu einem Spritzenabszess kommen kann, der die Gesundheit erheblich gefährden kann und manchmal zu einer großen Narbe führt. Das passiert mit Tabletten nicht. Das Risiko eines Spritzenabszesses muss einem klaren Vorteil der Depotmedikation gegenübergestellt werden.
Wenn ein Patient ein Neuroleptikum nicht nehmen möchte und es keine gesetzliche Grundlage wie eine Bewährungsauflage gibt, dann kann er auch eine Depotmedikation jederzeit absetzen. Immerhin – man sieht es frühzeitig.
Umstellung einer oralen Gabe auf ein Depot
Bevor man ein Neuroleptikum als Depot gibt, muss man sicherstellen, dass dessen Wirkstoff auch vertragen wird. Es wäre fatal, wenn man eine Substanz als Depot verabreicht, und diese dann starke EPMS, starke Akathisie oder eine andere Nebenwirkung verursacht, denn diese Nebenwirkung würde ja wochenlang bestehen bleiben. Daher muss der Wirkstoff zuerst immer in kurzwirksamer Form, also in der Regel als Tablette gegeben werden. Bei guter Verträglichkeit kann dann auf ein Depot umgestellt werden.
Allerdings führt die erste Gabe bei den meisten Depotpräparaten eben gerade noch nicht zu einem ausreichenden Blutspiegel. Nur Risperidon ISM (OKEDI®) hat eine Pharmakodynamik, die direkt nach der ersten Gabe ausreichende Blutspiegel erzeugt. Bei den anderen Präparaten gibt man eine loading-dose wie bei Xeplion® oder gibt über zwei bis drei Depotintervalle parallel den gleichen Wirkstoff noch in Tablettenform dazu.
Dann stellt sich die Frage nach der Umrechnung einer bisherigen oralen Dosis in eine Depotdosis. Es gibt keine einfache Formel, um die oral gegebene Dosis eines Neuroleptikums in eine Depotdosis umzurechnen. Zur Orientierung habe ich aus den Fachinformationen und teilweise aus meiner klinischen Erfahrung in Tabelle 4.3. vergleichbare orale Dosierungen und Depot-Dosierungen aufgeführt. Im Einzelfall können andere Dosierungen erforderlich sein. Der Tabelle ist auch zu entnehmen, in welchen Dosierungen das jeweilige Depot vorliegt und in welchen Intervallen es zu geben ist.
| Dosis in Worten | Dosis in Tablettenform | Depotdosis |
|---|---|---|
| Haloperidol (z.B. Haldol®) | ||
| niedrig | 2-0-2 mg | 40 mg alle 4 Wochen |
| mittel | 4-0-4 mg | 80 mg alle 4 Wochen |
| hoch | 6-0-6 mg | 120 mg alle 4 Wochen |
| Flupentixol (z.B. Fluanxol®) | ||
| niedrig | 4-0-0 mg | 20 mg alle 2 Wochen |
| mittel | 10-0-0 mg | 50 mg alle 2 Wochen |
| hoch | 10-10-0 mg | 100 mg alle 2 Wochen |
| Fluphenazin (z.B. Lyogen®) | ||
| niedrig | 2-0-3 mg | 25 mg alle 2 Wochen |
| mittel | 5-0-5 mg | 50 mg alle 2 Wochen |
| hoch | 10-0-10 mg | 100 mg alle 2 Wochen |
| Risperidon mit 2-wöchiger Gabe (z.B. Risperdal Consta®) | ||
| niedrig | 0-0-2,5 mg | 25 mg alle 2 Wochen |
| mittel | 0-0-4 mg | 37,5 mg alle 2 Wochen |
| hoch | 0-0-5 mg | 50 mg alle 2 Wochen |
| Paliperidon mit 4-wöchiger Gabe (Xeplion®) | ||
| Xeplion-Einstellung auf jede Dosis immer so beginnen: Tag 1: 150 mg deltoidal, Tag 8: 100 mg deltoidal, danach: | ||
| niedrig | 3–0–0 mg | 50 mg alle 4 Wochen |
| mittel | 6-0-0 mg | 75 mg alle 4 Wochen |
| hoch | 6-0-3 mg | 100 mg alle 4 Wochen |
| Paliperidon mit 12-wöchiger Gabe (z.B. TREVICTA®) | ||
| Nach viermonatiger Gabe von Xeplion® soll auf die 3,5 fache Dosis TREVICTA® umgestellt werden. | ||
| niedrig | 50 mg Xeplion® alle vier Wochen | 175 mg TREVICTA® mg alle 12 Wochen |
| mittel | 75 mg Xeplion® alle vier Wochen | 263 mg TREVICTA® mg alle 12 Wochen |
| hoch | 100 mg Xeplion® alle vier Wochen | 350 mg TREVICTA® mg alle 12 Wochen |
| sehr hoch | 150 mg Xeplion® alle vier Wochen | 525 mg TREVICTA® mg alle 12 Wochen |
| Risperidon ISM (z.B. OKEDI®) | ||
| OKEDI® kann gegeben werden, wenn sichergestellt ist, dass Risperidon vertragen wird. Es baut den Wirkstoffspiegel direkt mit der ersten Depot-Gabe auf. | ||
| niedrig | 3-0-0 mg | 75 mg alle 4 Wochen |
| mittel | 4-0-0 mg | 100 mg alle 4 Wochen |
| Aripiprazol (z.B. Abilify Maintena®) | ||
| mittel | 15-0-0 mg | 300 mg alle 4 Wochen |
| hoch | 20-0-0 mg | 400 mg alle 4 Wochen |
| Olanzapin (z.B. ZypAdhera®) | ||
| niedrig | 0-0-10 mg | 210 mg alle 2 Wochen oder 405 mg alle 4 Wochen für 8 Wochen. Danach 150 mg alle 2 Wochen oder 300 mg alle 4 Wochen. |
| mittel | 0-0-15 mg | 300 mg alle 2 Wochen für 8 Wochen. Danach 210 mg alle 2 Wochen oder 405 mg alle 4 Wochen. |
| hoch | 0-0-20 mg | 300 mg alle 2 Wochen. |
Copyright
Dieser Beitrag ist ein Auszug beziehungsweise eine auszugsweise Vorabveröffentlichung des Werks „Psychopharmakotherapie griffbereit“ von Dr. Jan Dreher, © Georg Thieme Verlag KG. Die ausschließlichen Nutzungsrechte liegen beim Verlag. Bitte wenden Sie sich an permissions@thieme.de, sofern Sie den Beitrag weiterverwenden möchten.
Mein neues Video Eine ehrliche Aufklärung über Neuroleptika ist online
In diesem Video beschreibe ich, welche Nebenwirkungen unter Neuroleptika häufig vorkommen. Ich beginne mit einem Fallbeispiel, dass zeigt, dass Neuroleptika gut gegen Psychosen wirken, aber oft aufgrund von Nebenwirkungen abgesetzt werden. Ich erkläre die Einteilung der Neuroleptika in niedrigpotente Neuroleptika und hochpotente Neuroleptika. Hochpotente Neuroleptika sollte man besser Antipsychotika nennen, da sie die psychotische Symptome gut behandeln können. Die hochpotenten Antipsychotika werden noch einmal in typische und atypische Neuroleptika unterteilt. Ich erkläre dann die vier wichtigsten dopaminergen Bahnen im Gehirn. Bei der Therapie mit Neuroleptika werden diese Bahnen in ihrer Aktivität gebremst.
Dies führt zu typischen Nebenwirkungen:
Das Mesolimbische System
- Dies ist das System, das wohl bei der Psychose am ehesten überhitzt ist. Beim Gesunden ist es für Freude, Lust und Motivation da. Wenn in diesem System Dopamin ausgeschüttet wird, dann weiß der Mensch: Hier passiert gleich etwas Wichtiges, hier lohnt es sich, aufzupassen und dranzubleiben.
- Wenn man dieses System mit Antipsychotika zu stark drosselt, ergeben sich daraus oft Lustlosigkeit und Interessenverlust.
Das Nigrostriatale System
- Dieses System ist beim Gesunden für Bewegungen zuständig.
- Eine bekannte Krankheit, bei der zu wenig Dopamin in diesem System zur Verfügung steht, ist der M. Parkinson.
- Die gleichen Beschwerden wie beim Parkinson treten auf, wenn antipsychotische Medikamente das nigrostriatale System zu stark drosseln, es entsteht ein medikamentös verursachter Parkinsonismus. Die Patienten gehen mit steifen Armen und Beinen, man sagt „wie ein Teddybär“, sie zittern, die Mimik ist reduziert und spontane Bewegungen fallen schwer.
Das Mesocortikale System
- Ist beim Gesunden für Denken, Gefühle und Motivation zuständig.
- Wird es durch Antipsychotika zu stark gedämpft, können Antriebslosigkeit und Affektverflachung entstehen. Die Patienten „kommen einfach nicht mehr aus dem Quark“ und verlieren das Interesse an allem. Nichts macht mehr richtig Spaß und daher scheint es sich für nichts mehr zu lohnen, sich aufzuraffen.
Das Tuberoinfundibuläre System
- Regelt beim Gesunden die Freisetzung des Hormons Prolactin. Das Hormon Prolactin führt zur Milchproduktion in den Brustdrüsen. Dies ist bei Frauen in der Stillzeit ja auch sinnvoll.
- Dopamin ist das „Prolactin inhibitin factor“ eine Dopaminblockade durch Antipsychotika führt also zu einer Überproduktion von Prolactin, einer Hyperprolactinämie.
- Wenn zu viel Prolactin im Blut ist kommt es bei Frauen und Männern zu einem Milchfluß. Es fließt also sowohl bei Frauen als auch bei Männern aus den bei Männern ja auch angelegten Brustdrüsen Milch. Darüber hinaus kann es durch einen zu hohen Prolactinspiegel zu sexuellen Funktionsstörungen kommen.
Dann gehe ich kurz auf einige spezifische Nebenwirkungen bestimmter Neuroleptika ein, wie z.B. QTc-Zeit-Verlängerungen, das metabolische Syndrom oder die Agranulozytose. Schließlich nenne ich einige Vorgehensweisen, die helfen können, Nebenwirkungen zu verhindern und spreche darüber, was man tun kann, wenn dennoch Nebenwirkungen aufgetreten sind.
Quellen
https://commons.wikimedia.org/wiki/File:Dopaminergic_pathways.svg
Wem meine Grafik gefällt, der darf sie gerne weiterverwenden:

Welches Neuroleptikum gebe ich wem?
Welches Neuroleptikum gebe ich eigentlich wem? In diesem Beitrag erfährst du, welche Überlegungen ich als Psychiater anstelle, wenn ich entscheide, welches Neuroleptikum ich wem empfehle. Wenn Du den Beitrag gerne als Video sehen möchtest, click einfach auf diesen Link. Zum Nachlesen habe ich die wichtigsten Eckpunkte hier noch einmal aufgeschrieben.
Einleitung
Die Psychose ist keine seltene Erkrankung; etwa 0,5-1% der Bevölkerung entwickeln irgendwann in ihrem Leben einmal eine Psychose. Meistens fällt der Erkrankungsbeginn in die Zeit zwischen dem 18.ten und 25.ten Lebensjahr; er kann aber auch später liegen. Ursachen können eine genetische Veranlagung sein, aber auch Drogen, insbesondere Amphetamine, Cocain und THC können die Entstehung einer Psychose begünstigen. Und es gibt noch einige andere Krankheitsbilder, die mit psychotischen Symptomen einhergehen, darunter das Delir, wahnhafte Depressionen, akute psychotische Zustände bei Drogenintoxikationen und noch einige wenige andere.
Diese Krankheiten sind in der Regel gut behandelbar. Der Schlüssel zur Behandlung liegt in der Gabe der richtigen Medikamente.
Begriffsbestimmung
Ich habe bis jetzt den Begriff Neuroleptika benutzt, weil er am bekanntesten und gebräuchlichsten ist. Der Begriff Neuroleptika ist allerdings ein Überbegriff.
- Zu den Neuroleptika zählen die sogenannten hochpotenten Neuroleptika wie Haloperidol, Risperidon und andere Medikamente, die gegen psychotische Symptome wirken. Diese Medikamente nennt man präziser Antipsychotika, weil sie gegen psychotische Symptome wirken, also gegen Wahn und Halluzinationen.
- Der zweite Teil der Neuroleptika sind die sogenannten niederpotenten Neuroleptika wie Promethazin, Pipamperon und andere, die kaum gegen psychotische Symptome wirken, aber sedieren. Diese Gruppe nennt man präziser Sedativa us der Gruppe der Neuroleptika.
In diesem Video gehe ich auf die Auswahl des passenden Antipsychotikums ein, und verwende ab jetzt auch diesen Begriff.
Wem empfehle ich jetzt welches Antipsychotikum?
Nehmen wir zum Beispiel einen jungen Mann, der an einer Schizophrenie erkrankt, keine anderen Krankheiten hat und mich nach einer Medikation fragt. Für mich als Psychiater ist das eine typische Fragestellung, und es gibt einige typische Situationen, die ich hier berichten kann. Natürlich ist dies nicht der einzig richtige Weg.
Nehmen wir also an, in meine Behandlung kommt ein sonst gesunder Patient mit einer Psychose. Ich entscheide mich, dass er ein Neuroleptikum braucht. Das bespreche ich mit ihm und er stimmt zu. Nun stellt sich die Frage: Welches Neuroleptikum empfehle beziehungsweise verordne ich? Es gibt keine ganz einfache Faustformel, nach der ich für einen bestimmten Patienten ein Neuroleptikum auswähle, aber ich habe ein typisches Vorgehen, das ich häufig anwende.
Auswahl nach Wirkung oder nach Nebenwirkungen?
Wenn ich ein Medikament auswähle, dann denke ich zunächst einmal an die angestrebte Wirkung. Bei Antipsychotika ist das ganz einfach die antipsychotische Wirkung. Und tatsächlich unterscheiden sich die verschiedenen Antipsychotika auch ein wenig in ihrer Wirkstärke. Eine floride Psychose mit akuten Gefährdungsaspekten mit dem nur mittelstark antipsychotisch wirksamen Quetiapin zu behandeln erfordert Geduld und Mut…
Aber letztlich sind die verschiedenen Antipsychotika in ihrer antipsychotischen Wirkung recht ähnlich. Praktisch muss man daher mindestens genau so die möglichen Nebenwirkungen in den Blick nehmen. Aber dazu gleich mehr. Fangen wir mal mit einem unkomplizierten Fall an!
Der erfolgreich vorbehandelte Patient
Auf meine Fragen: „Haben Sie schon einmal in einer früheren Krankheitsphase ein Neuroleptikum erhalten? Hat es gut gewirkt? Haben Sie es gut vertragen?“, antwortet er jeweils mit „Ja“, d. h. ein bestimmtes Präparat hat schon einmal gut gewirkt und wurde gut vertragen. Dann empfehle ich genau dieses Medikament wieder. Ich frage, welche Symptomatik damals bestanden hat, wie stark sie war und welche Dosis des Präparates in welcher Zeit geholfen hat. Ich mache mir ein Bild davon, wie stark die Symptomatik jetzt ist und empfehle eine passende Dosis.
Der bislang unbehandelte Patient mit einer eindeutig psychotischen Symptomatik
Wenn bislang noch nie ein Neuroleptikum verordnet wurde, empfehle ich selbst in der Regel in der ersten Stufe Risperidon. Das ist natürlich nicht der Weisheit letzter Schluss, und andere Psychiater gehen hier anders vor, aber ich stelle hier ja meinen eigenen Weg vor.
Es wirkt schnell und verlässlich. Es macht nicht müde und es verursacht in der Regel keine Gewichtszunahme. In Dosierungen bis 4 mg/Tag ist es meist gut verträglich und macht bei vielen Patienten keine EPMS (S.113). In höheren Dosierungen kann es EPMS verursachen.
Risperidon hat sich als ungeeignet erwiesen: Olanzapin
Wenn Risperidon nicht ausreichend geholfen hat oder nicht vertragen wurde und der Patient nicht adipös ist, empfehle ich in der zweiten Stufe in der Regel Olanzapin. Es wirkt ebenso sicher, verlässlich und zügig wie Risperidon und wird ebenfalls zumeist gut vertragen. Es kann aber eine deutliche Gewichtszunahme verursachen. Darüber kläre ich den Patienten sehr eindeutig auf. Lehnt er das Präparat ab, empfehle ich ein anderes. Ich lasse die Patienten vor Beginn der Behandlung mit Olanzapin wiegen. Treten eine Gewichtszunahme von mehr als 3 kg oder wiederholte Heißhungerattacken auf, empfehle ich, das Präparat zu wechseln.
Risperidon und Olanzapin haben sich als ungeeignet erwiesen: Amisulprid
Wenn Risperidon in Stufe eins wegen mangelnder Wirksamkeit und nicht wegen EPMS das Feld räumen musste und in Stufe zwei Olanzapin nicht geeignet war, dann versuche ich in der dritten Stufe Amisulprid. Wenn Risperidon wegen EPMS ausschied, überspringe ich diesen Schritt.
Risperidon, Olanzapin und Amisulprid waren ungeeignet: Aripiprazol, Ziprasidon und Quetiapin
In der vierten Stufe muss ich ein Antipsychotika auswählen, das ggf. etwas weniger wirkstark als Risperidon, Olanzapin und Amisulprid, aber vielleicht besser verträglich ist. Es kommen nun Aripiprazol, Ziprasidon und Quetiapin in Betracht. Ich verordne in dieser Reihenfolge. Aripiprazol führt häufig zu Akathisie, ich setze es dann zumeist sofort und ohne zu warten ab. Ziprasidon und Quetiapin werden in der Regel sehr gut vertragen, hier stellt sich eher die Frage der ausreichenden Wirksamkeit.
Die Negativsymptomatik steht im Vordergrund: Cariprazin
Cariprazin hat eine dem Risperidon vergleichbare Wirkung auf die Positivsymptomatik, hat aber in den bisherigen Studien eine Überlegenheit in der Wirkung auf Negativsymptomatik.
Eine Monotherapie war ohne Erfolg: Kombinationstherapie
Funktioniert keines der bislang gewählten Antipsychotika in Monotherapie, wähle ich geleitet von den Nebenwirkungen der bisherigen Versuche eine Kombinationstherapie aus zwei gut verträglichen, aber in Monotherapie nicht ausreichend wirksamen Antipsychotika aus und gebe beide in einer mittleren Dosis. Dabei unterteile ich die Antipsychotika nach ihren Nebenwirkungen in unterschiedliche Gruppen und meide die Gruppe, deren Nebenwirkung bislang am problematischsten war:
Fünf Gruppen von Antipsychotika
- EPMS-Gefahr: Haloperidol, Amisulprid, Risperidon, Cariprazin
- Gewichtszunahme-Gefahr: Olanzapin, Quetiapin
- Akathisie-Gefahr: Aripiprazol
- Möglicherweise schwache Wirkung, dafür bessere Verträglichkeit: Ziprasidon
- Reserveantipsychotika: Sertindol, Clozapin
Alle oben genannten Stufen waren erfolglos: Sertindol
Waren die bisherigen Wirkstoffe und eine Zweifachkombination erfolglos, dann probiere ich es mit Sertindol. Zu Sertindol sind besondere Hinweise zu beachten, da es in besonders hohem Maße die QTc-Zeit verlängern kann. Es ist daher ein Neuroleptikum der zweiten Wahl.
Sertindol war auch erfolglos: Clozapin
Wenn Sertindol auch nicht gewirkt hat oder wenn die Schwere der Erkrankung dies schon früher gebietet, kann es an der Zeit sein, sich für das nebenwirkungsreichere, aber eben auch sehr wirksame Clozapin zu entscheiden. Eine besonders ausführliche Aufklärung ist erforderlich. In der S 3-Behandlungsleitlinie „Schizophrenie“ wird der Einsatz von Clozapin deutlich früher in Betracht gezogen. Da Clozapin aber regelmäßig starke Nebenwirkungen verursacht, setze ich es nach Möglichkeit erst spät ein.
Behandlung akuter cocaininduzierter psychotischer Zustände
Cocain ist stark und selektiv dopaminagonistisch. Amisulprid ist stark und selektiv dopaminantagonistisch. Daher behandele ich akute psychotische Zustände nach Cocainkonsum mit Amisulprid und einem Benzodiazepin.
Delir mit psychotischen Symptomen
Ein lebensbedrohliches Delir, egal welcher Genese (Alkoholentzug, Benzodiazepinentzug, …) braucht eine wirkungsvolle und schnelle Neurolepsie. Ich gebe inzwischen meistens Risperidon, bei mangelnder Wirkung steige ich auf Haloperidol oder Olanzapin um. Ältere Patienten mit Delir behandele ich auch manchmal mit Quetiapin. Zur Behandlung des Delirs habe ich ein eigenes Video gemacht, das ich hier oben rechts verlinkt habe.
Rezidivprophylaxe bei asymptomatischem Patienten
Mit großer Sicherheit wirkt das Neuroleptikum, das die psychotische Episode beendet hat. Bei der Rezidivprophylaxe sind aber Nebenwirkungen noch viel weniger akzeptabel als in der Akuttherapie. Bei Nebenwirkungen wechsele ich daher noch niederschwelliger auf ein Ausweichpräparat.
Auswahl eines Depotpräparates
Wenn der Patient unter den zuvor verordneten Medikamenten keine Probleme mit EPMS hatte, mache ich in der Regel zunächst einen Versuch mit Flupentixol (Fluanxol ® ). Zur Prüfung der Verträglichkeit gebe ich es zunächst oral. Wird dies vertragen, gebe ich eine milde Dosis Fluanxol Depot, etwa 40-60 mg alle 2 Wochen. Alternativ gebe ich Risperidon (Risperdal ® Consta ® ) oder Paliperidon (Xeplion ® ) als Depotpräparat. Treten hierunter EPMS auf, gebe ich Olanzapin als Depotpräparat (ZypAdhera ® ).
Wenn ich selbst ein Antipsychotikum bräuchte
Wenn ich selbst ein Neuroleptikum bräuchte, würde ich mich für Risperidon entscheiden. Möglicherweise auch Cariprazin.
Das ist natürlich eine Vereinfachung… 🙂
Ich weise darauf hin, dass bei jedem einzelnen Patienten noch viele weitere Aspekte eine Rolle spielen können, die über das von mir beschriebene Vorgehen hinausgehen. Dies Vorgehen ist ja eine Vereinfachung und ein erster Einstieg.
Wenn ihr mehr über Psychopharmakotherapie wissen wollt, und euch eine Erklärung in verständlicher Sprache wichtig ist, dann guckt euch auch mal mein Buch Psychopharmakotherapie griffbereit an.
Copyright
Dieser Beitrag ist ein Auszug beziehungsweise eine auszugsweise Vorabveröffentlichung des Werks „Psychopharmakotherapie griffbereit“ von Dr. Jan Dreher, © Georg Thieme Verlag KG. Die ausschließlichen Nutzungsrechte liegen beim Verlag. Bitte wenden Sie sich an permissions@thieme.de, sofern Sie den Beitrag weiterverwenden möchten.
Vereinfachte Nebenwirkungsprofile ausgewählter Antipsychotika

Ich habe mich – aus Gründen – hier mal an einer Grafik versucht, die das Nebenwirkungsprofil ausgewählter Antipsychotika vereinfachend aber übersichtlich darstellt. Die Kunst bei dieser Grafik läge darin, zu vermitteln, wo der Hase bei jedem einzelnen Medikament im Pfeffer liegt, wohl wissend, dass dies alles eine Vereinfachung ist.
Wie sieht die Grafik für euch aus? Kann man damit was anfangen? Ist das ganze Konzept zu vereinfachend? Muss ein bestimmtes Medikament in eine Richtung verrückt werden?
Schreibt mir eure Ideen dazu gerne in die Kommentare! #followerpower
Wie rechne ich die Dosis eines Neuroleptikums auf ein anderes um?

Wenn man ein Medikament aus einer bestimmten Gruppe auf ein anderes Medikament aus derselben Gruppe umstellen möchte, dann ist es ganz hilfreich, eine Vorstellung davon zu haben, welche Dosierungen sich in etwa entsprechen. Natürlich kann man die Dosierungen nicht einfach umrechnen, denn jede Substanz hat doch etwas andere Hauptwirkungen und oft erheblich unterschiedliche Nebenwirkungen. Dennoch ist es hilfreich, einen Anhaltspunkt zu haben, in welcher Größenordnung sich die neue Dosis so bewegt.
Es gibt verschiedene Arten, an so eine Umrechnungstabelle zu kommen. Die klassische Variante ist die von Davis 1974 angewendete: Man nimmt sich alle verfügbaren Studien zu Medikamenten einer Gruppe, in der die Studienärzte nicht wussten, welches Medikament sie gaben, aber die Dosis nach der klinischen Wirkstärke anpassen konnten. Dann nimmt man den Mittelwert der jeweils gegebenen Dosierungen und geht davon aus, dass diese Mittelwerte vergleichbar sind. In einer ausgezeichneten Arbeit hat Leucht dieses Vorgehen 2015 für atypische Antipsychotika durchgeführt1. Das PDF der Studie ist kostenlos hier zu laden.
Cariprazin wurde in dieser Studie nicht untersucht. Die Äquivalenzwerte für Cariprazin habe ich daher aus meiner eigenen klinischen Erfahrung geschätzt und mich an dieser Studie2 angelehnt.
Ich habe auf diesem Blog bereits meine eigene Umrechnungstabelle für Opiate und meine eigene Umrechnungstabelle für Antidepressiva veröffentlicht. Das Bild oben zeigt die Tabelle, die sich aus der Studie von Leucht für die Gruppe der Antipsychotika ergeben. Ich habe deutsche Handelsnamen eingesetzt, die resultierenden Dosierungen auf für die nächste für dieses Präparat übliche Dosis gerundet und diejenigen Tabellenfelder leer gelassen, die Dosierungen enthalten hätten, die für dieses Präparat in Deutschland nicht zugelassen sind.
Wer sich ein eigenes Bild über meine Rundungen und Vereinfachungen machen möchte, der findet die Tabelle mit den präzise berechneten Werten, die ich als Ausgangswerte für die Tabelle oben genommen habe, hier:

Meiner persönlichen Einschätzung nach ist die Tabelle oben realistisch und gut geeignet, einen Anhaltspunkt dafür zu geben, welche Dosis eines Antipsychotikums welcher Dosis eines anderen Antipsychotikums entspricht.
Disclaimer
Auch zu dieser Tabelle möchte ich sagen, dass die hier angegebenen Dosierungen nicht ungeprüft übernommen werden dürfen. Die Verschreibung obliegt der Verantwortung des verschreibenden Arztes, der anhand der Fachinformationen, der individuellen Situation des Patienten und aller anderen relevanten Faktoren eine Wahl treffen muss.
Copyright
Dieser Beitrag ist ein Auszug beziehungsweise eine auszugsweise Vorabveröffentlichung des Werks „Psychopharmakotherapie griffbereit“ von Dr. Jan Dreher, © Georg Thieme Verlag KG. Die ausschließlichen Nutzungsrechte liegen beim Verlag. Bitte wenden Sie sich an permissions@thieme.de, sofern Sie den Beitrag weiterverwenden möchten.
- 1 Leucht S, Samara M, Heres S, Patel MX, Furukawa T, Cipriani A, Geddes J, Davis JM. Dose Equivalents for Second-Generation Antipsychotic Drugs: The Classical Mean Dose Method. Schizophr Bull 2015; 41: 1397–1402 Im Internet: https://academic.oup.com/schizophreniabulletin/article/41/6/1397/2526028 ↩︎
- 1 Németh G, Laszlovszky I, Czobor P, Szalai E, Szatmári B, Harsányi J, Barabássy Á, Debelle M, Durgam S, Bitter I, Marder S, Fleischhacker WW. Cariprazine versus risperidone monotherapy for treatment of predominant negative symptoms in patients with schizophrenia: a randomised, double-blind, controlled trial. Lancet 2017; 389: 1103–1113 Im Internet: https://linkinghub.elsevier.com/retrieve/pii/S0140673617300600 ↩︎
Moderne Behandlung des Delirs: Ein how-to-Video für Praktiker
Im Delir gebe ich doch immer Haldol und Diazepam, oder? Warum das fast immer falsch ist, und wie ich es nach dem aktuellen Stand der Wissenschaft richtig machen kann, erkläre ich euch in diesem Video.
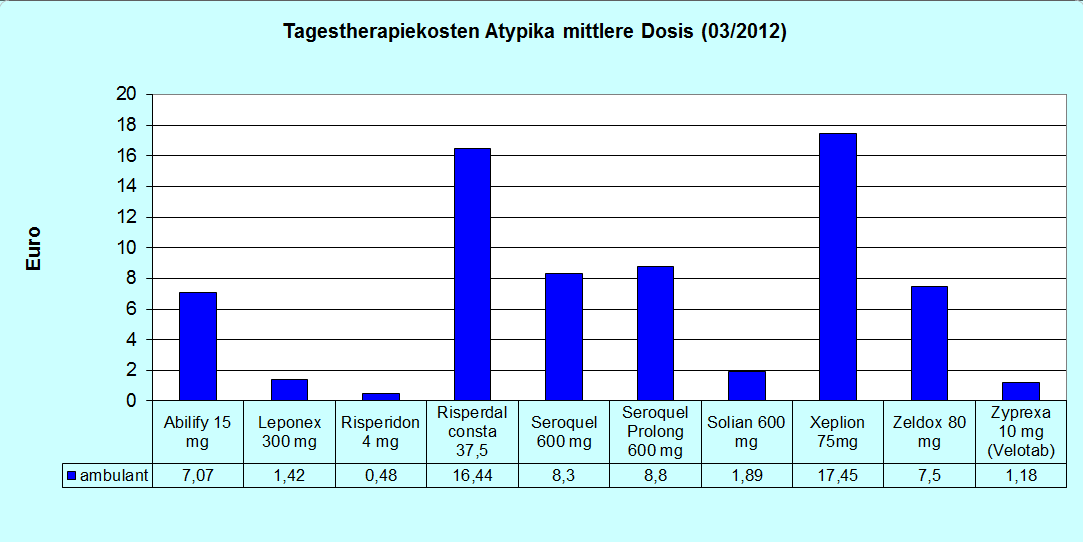
Tagestherapiekosten atypischer Neuroleptika im ambulanten Bereich
Die Tagestherapiekosten atypischer Neuroleptika unterscheiden sich sehr. Die Präparate mit noch bestehendem Patent sind teuer, geführt von den Depot-Präparaten Zypadhera (300 mg alle zwei Wochen kosten 32,50 € pro Tag), Xeplion und Risperdal consta mit etwa 22 € am Tag.
Es folgen die patentgeschützten Tablettenformulierungen Abilify, Seroquel und Zeldox mit etwa 8 € pro Tag. Das Patent von Seroquel in der unretardierten Form ist noch nicht abgelaufen, es läuft aber zum 24.03.2012 ab. Dann werden die Kosten von jetzt etwa 12 € am Tag sicher fallen.
Die Präparate, deren Patent abgelaufen ist, liegen oft unter 3 € pro Tag (Leponex, Risperdal, Solian, Zeldox, Zyprexa). Die Grafiken geben einmal den Preis für eine hochdosierte Behandlung wieder und einmal den Preis für eine mittelhoch dosierte Therapie. Die Preise im stationären Bereich liegen niedriger.
Quetiapin ist ein mittelpotentes Neuroleptikum

Blogs geben ja nun einmal die persönliche Meinung des Blogautors wieder. Nichts anderes. Und das ist auch gut so. Bezüglich des Medikamentes Quetiapin (z. B. Seroquel®) gibt es eine recht breite Streuung der Einschätzungen. Manche halten es für dünne Plörre, die kaum Wirkungen zeigt, manche halten es für ein sehr gut verträgliches Medikament, dass gut gegen Psychosen wirkt, Affekte stabilisiert, phasenprophylaktisch wirkt, antidepressiv wirkt und Läuse tötet.
Nun also meine höchstpersönliche Meinung:
Also: Es gibt ja hochpotente Neuroleptika, wie z.B. Haldol, Risperdal und Zyprexa. Diese Substanzen heißen hochpotent, weil sie sehr potent gegen Wahn und Halluzinationen wirken, aber nur recht wenig sedieren.
Es gibt mittelpotente Neuroleptika, wie das gute alte Taxilan, die sowohl gegen den Wahn wirken, aber eben nicht ganz so durchschlagkräftig wie hochpotente Neuroleptika, und auch sedieren, aber nicht so stark wie die niedrigpotenten Neuroleptika.
Und es gibt die niedrigpotenten Neuroleptika, wie Atosil oder Truxal. Diese wirken fast nicht gegen Wahn und Halluzinationen, sedieren aber sehr gut.
Und wo steht Quetiapin (z.B. Seroquel®)?
In dieser Systematik ordne ich das Quetiapin (=Seroquel) in der Gruppe der mittelpotenten Neuroleptika ein. Es wirkt schon gegen Wahn und Halluzinationen, allerdings meiner Erfahrung nach erst in einer Dosis oberhalb von 600-800 mg pro Tag. Dabei tritt die Wirkung aber langsamer ein und ist bei schwer Kranken weit weniger durchschlagend als bei Risperidon, Haloperidol oder Olanzapin. Es sediert nicht wenig und wird auch oft hierfür verwendet. Die Kombination aus milder Neurolepsie und milder Sedierung ist ja nicht schlecht und wird oft und gerne verschrieben und von sehr vielen Patienten auch gerne eingenommen. Wer noch Erfahrung mit Perazin (z.B. Taxilan) hat, weiß, dass mittelpotente Neuroleptika für viele Patienten eine gute Wahl sind und für einige auch eine ausreichende Rezidivprophylaxe bieten. Allerdings nicht bei allen.
Eingesetzt bei Psychosen sehe ich bei Seroquel häufig das Problem, dass es in sehr niedrigen Dosierungen gegeben wird, in dieser Dosis dann auch sehr gut verträglich und oft als angenehm sedierend eingeschätzt wird, aber nicht ausreichend kräftig rezidivprophylaktisch wirkt. Der Preis kann dann ein mit einer anderen Medikation möglicherweise nicht aufgetretenes Rezidiv sein. Und das wäre ein hoher Preis.
Einen festen Platz hat Seroquel in der Gerontopsychiatrie und bei der Behandlung von psychotischen Symptomen bei M. Parkinson, da es tatsächlich praktisch nie EPMS macht. Als mittelpotentes Neuroleptikum finde ich es gut und gut verträglich, aber sehr teuer. Ich selbst glaube nicht an die beworbene Qualität als Phasenprophylaktikum, Affektstabilisierer oder Antidepressivum.
Das Patent für die unretardierte Form von Seroquel läuft am 24.03.2012 ab. Die Prolong-Form bleibt patentgeschützt. Ich bin gespannt, wie die Verordnungskultur sich durch den fallenden Preis, aber auch die mutmaßlich deutlich reduzierte Bewerbung durch die Firma verändern wird. Sehr erfreulich ist, dass nach Risperidon, Amisulprid und Olanzapin nun bald ein weiteres atypisches Neuroleptikum den Patentschutz verliert und damit preiswerter werden wird.
Ich bin sicher, dass es zu dieser Einschätzung recht viele Meinungen geben wird. Bitte schreibt ALLE Eure Einschätzung von Quetiapin in die Kommentare!