Psychose
Neues Video zu Aripiprazol ist online
Ihr habt es euch gewünscht, ich hab es gedreht: Hier ist mein neues Video: „Alles, was Du über Aripiprazol wissen möchtest„!
Alles, was Du über Risperidon wissen möchtest …
Ich habe das Kapitel für die nächste Auflage meines Buches (die aber nicht vor 2023 kommen wird) überarbeitet, besser lesbar gemacht und übersichtlicher gestaltet. Wie es gute alte Tradition ist, veröffentliche ich hier den Textentwurf (dieser Text steht daher ausnahmsweise unter Copyright). Ich bitte euch, mir Rückmeldung zum Text zu geben, auf Fehler oder Unvollständigkeiten hinzuweisen und mir zu sagen, wie ich es verständlicher beschreiben könnte.
Ich habe dieses Kapitel auch als Video eingesprochen, das findest Du hier.
Ansonsten: viel Spaß mit diesem Kapitel zu Risperidon!
5.3.1 Risperidon
Risperidon
- ist ein atypisches Antipsychotikum
- ist meist stark und sicher wirksam
- ist in Dosierungen bis 3 mg pro Tag meist gut verträglich
- kann, insbesondere bei höheren Dosierungen als 4 mg/Tag, EPMS auslösen.
- verursacht selten relevante Müdigkeit, Gewichtszunahme, QTc-Zeit-Verlängerung oder ein metabolisches Syndrom
- ist für viele Psychiater das Antipsychotikum der 1. Wahl.
Risperidon ist ein lange etabliertes atypisches Antipsychotikum, das viele Psychiater als Mittel der ersten Wahl bei psychotischer Symptomatik einsetzen. Es wirkt über einen Dopamin-D2-Antagonismus sowie zusätzlich über einen 5-HT2-Antagonismus. Daraus leitet sich seine meist sichere antipsychotischer Wirkung und oft gute Verträglichkeit ab.
Es steht als eines von nur 17 Psychopharmaka verdientermaßen auf der Liste der unentbehrlichen Arzneimittel der WHO.
Pharmakologie
Risperidon (siehe Abb. 4.4) blockiert zum einen wie ein typisches Neuroleptikum den Dopamin-D2 -Rezeptor, und zum anderen wie viele atypische Neuroleptika den Serotonin-5HT2A -Rezeptor. Es verursacht nur in geringem Maße Gewichtszunahme und Müdigkeit, entsprechend seiner nur geringen, aber vorhandenen Aktivität am Histamin H1 -Rezeptor.

Risperidon selbst hat eine Halbwertszeit von 2-4 Stunden, sein aktiver Metabolit 9-Hydroxy-Risperidon eine von ca. 20 Stunden.
Die Metabolisierung erfolgt hauptsächlich in der Leber über CYP2D6 zum aktiven Metaboliten Paliperidon.
Wenn man den Blutspiegel bestimmt, orientiert man sich nicht am Wert für Risperidon alleine, sondern an der Summe aus Risperidon und 9-Hydroxy-Risperidon. Diese sollte zwischen 20 und 60 ng/ml liegen. Ab 40 ng/ml können gehäuft Nebenwirkungen auftreten.
Klinischer Einsatz
Risperidon ist schnell und zuverlässig wirksam. Die häufigste Indikation ist die Behandlung schizophrener Psychosen. Darüber hinaus wird es in niedrigeren Dosierungen auch bei Manien, Depressionen mit psychotischer Symptomatik und aggressivem Verhalten eingesetzt.
Schizophrenie
Aufgrund seiner guten Verträglichkeit und seiner sicheren Wirkung wird es von vielen Psychiatern als Medikament der 1. Wahl bei schizophrenen Psychosen eingesetzt.
Akute psychotische Episoden bei sonst gesunden Erwachsenen kann man gut mit 3-4 mg Risperidon behandeln. Darunter klingen die Halluzinationen oft nach ca. 10 Tagen ab, der Wahn verbessert sich oft innerhalb der ersten 3-4 Wochen. Wenn die Dosis nicht ausreicht, kann man auf bis zu 6 mg/ Tag steigern, allerdings treten hier häufiger Nebenwirkungen auf, insbesondere EPMS.
Wenn Risperidon in der Akutphase gut gewirkt hat, kann man es gut in etwas niedrigerer Dosis als Rezidivprophylaktikum weiter geben. Hier sind die erforderlichen Dosierungen schwerer anzugeben, manche älteren Patienten kommen mit 0,5-1 mg gut hin, viele erwachsene Patienten erhalten 1,5 bis 3 mg als Rezidivprophylaxe, einige chronisch Kranke brauchen auch 6 mg zur Erhaltungstherapie. Die Wirksamkeit der gewählten Dosis kann man erst einem oder besser zwei Jahren beurteilen, wenn man weiß, ob ein Wiederauftreten der Krankheit verhindert worden ist.
Für die Rezidivprophylaxe ist eine gute Verträglichkeit unabdingbar, sonst wird das Medikament erfahrungsgemäß schnell abgesetzt. Risperidon bietet in vielen Fällen auch bei niedrigeren und gut verträglichen Dosierungen einen guten Rückfallschutz.
Einige Patienten bevorzugen die Rezidivprophylaxe mit einem Depot-Antipsychotikum, hier stehen Risperidon und sein gleichstark wirksamer Metabolit Paliperidon für unterschiedliche Dosierungsintervalle zur Verfügung:
- RisperdalConsta® (Risperidon, alle zwei Wochen)
- Xeplion® (Paliperidon, alle vier Wochen)
- TREVICTA® (Paliperidon, alle 12 Wochen)
Manie
Akute Manien sollten immer mit einer Kombination aus einem Phasenprophylaktikum, vorzugsweise Lithium, und einem Antipsychotikum behandelt werden. In dieser Indikation wird Risperidon oft zwischen 2 und 4 mg/Tag dosiert, in der Gerontopsychiatrie zwischen 0,5 und 2 mg/Tag.
Nach Abklingen der Manie im Rahmen einer Bipolaren Störung kann das Antipsychotikum in vielen Fällen abgesetzt werden, wenn das Phasenprophylaktikum weiter eingenommen wird. Reicht dies nicht aus, kann in einer zweiten Stufe eine Phasenprophylaxe mit zwei Phasenprophylaktika versucht werden, erst wenn auch dies scheitert, wird ein Antipsychotikum zusätzlich dauerhaft gegeben.
Bei schizoaffektiven Störungen wird die Phasenprophylaxe in der Regel gleich im ersten Schritt mit einer Kombination aus Antipsychotikum und Phasenprophylaktikum durchgeführt.
Depressionen mit psychotischen Symptomen
Die erste Wahl der Behandlung der Depression mit psychotischen Symptomen ist in vielen Fällen die EKT. Die zweite Wahl ist die Pharmakotherapie mit einer Kombination aus einem Antidepressivum und einem Antipsychotikum. Gibt man Risperidon in dieser Indikation, reichen in den meisten Fällen 0,5-2 mg aus. In der Gerontopsychiatrie reichen zumeist 0,25 bis 1 mg/Tag.
Aggressives Verhalten
Risperidon ist bei zwei klar eingegrenzten Patientengruppen zugelassen, um aggressives Verhalten zu reduzieren:
- Patienten mit Alzheimer Demenz nach Ausschöpfung anderer Therapiemöglichkeiten: In bestimmten Phasen der Alzheimer-Demenz kann es zu aggressivem Verhalten kommen, das zu erheblichen Problemen in der täglichen Versorgung der betroffenen Patienten führt. Wenn verhaltenstherapeutische Maßnahmen und angemessen eingesetzte Sedativa nicht ausreichend wirksam sind, kann ein Therapieversuch mit Risperidon angemessen sein. Das Ziel ist hier nicht Müdigkeit, sondern ein Abklingen des aggressiven Verhaltens. In der richtigen Kombination mit anderen Maßnahmen wird dieses Ziel nicht selten erreicht. Dabei muss man aber bedenken, dass Antipsychotika bei älteren Patienten die Gefahr von Schlaganfällen erhöhen können. Auch die Sturzneigung kann unter EPMS-lastigen Antipsychotika im Alter sehr zunehmen. Daher sollte man die Indikation für Risperidon in einer überlegten Abwägung gegen die möglichen Nebenwirkungen treffen und die erzielte Wirkung sowie die eingetretenen Nebenwirkungen gut beobachten.
- Geistig behinderte Kinder ab 5 Jahren und Jugendliche mit einer Verhaltensstörung: Auch hier ist es wichtig, zuvor alle verhaltensmodifizierenden Techniken versucht zu haben und auch hier ist der Grad zwischen erzielbarem Nutzen und möglichen Nebenwirkungen schmal. In bestimmten Fällen wirkt Risperidon in dieser Indikation gut gegen aggressive Verhaltensweisen, in anderen Fällen bewirkt es keine Verbesserung.
Dosierung
- akute Psychose, Manie: bis 2-4, maximal 6 mg/Tag
- Rezidivprophylaxe: 0,5–4 mg/Tag
- Depression mit psychotischen Symptomen: 0,5-2 mg/Tag
- Aversives Verhalten bei Demenz und aggressives Verhalten bei Jugendlichen mit Verhaltensstörung: 0,25–2 mg/Tag
- Gerontopsychiatrie: 0,25-2 mg/Tag meist ausreichend
- maximale Tagesdosis: 6 mg/Tag

Nebenwirkungen
EPMS
Die häufigste unerwünschte Wirkung von Risperidon sind EPMS (siehe Kapitel 4.6.1). Je nach Alter und persönlicher Disposition des Patienten können EPMS bei unterschiedlichen Dosierungen auftreten. Bei einer Dosis von 4 mg und mehr oder einem Blutspiegel von 40 ng und mehr treten EPMS allerdings sehr viel öfter auf. Im ersten Schritt sollte man die Dosis reduzieren. Dabei muss man wissen, dass sowohl beim Steigern der Dosis als auch beim Reduzieren der Dosis für einige Tage verstärkt EPMS auftreten können. Während EPMS bestehen, kann man versuchen, diese mit Biperiden zu lindern. Führt eine Reduktion der Dosis auch nach einigen Tagen nicht zu einem deutlichen Nachlassen der EPMS, ist im nächsten Schritt eine Umstellung auf ein in diesem Punkt verträglicheres Antipsychotikum zu erwägen, z.B. Olanzapin oder Ziprasidon.
Akathisie
Akathisie oder Sitzunruhe (siehe Kapitel 4.6.2) kann sehr quälend sein. Ist sie durch eine Dosisreduktion nicht in den Griff zu bekommen, wechselt man in der Regel auf ein anderes Medikament.
Hyperprolaktinämie
Wie alle D2-Antagonisten kann Risperidon eine Hyperprolaktinämie verursachen. Dies kann zum Milchfluß, einer Gynäkomastie beim Mann oder sexuellen Funktionsstörungen führen. Der Prolaktinwert im Blut ist bei Therapie mit D2-Antagonisten häufig erhöht. Wenn keine spezifischen Symptome vorliegen, muss aufgrund einer moderaten Laborwerterhöhung alleine nicht unbedingt das Medikament abgesetzt werden. Es ist aber wichtig, die Patienten über diese möglichen Nebenwirkungen aufzuklären, damit beim Auftreten von Symptomen eine Konsequenz gezogen werden kann.
Hypotonie
Aufgrund der Blockade von α-adrenergen Rezeptoren kann Risperidon insbesondere in der Aufdosierungsphase in einigen Fällen den Blutdruck senken.
Depressive Stimmungslage
Wie alle Dopamin-Antagonisten kann auch Risperidon bei manchen Patienten eine depressive Stimmungslage verursachen. Im Vordergrund stehen dabei am ehesten Antriebsstörungen, Motivationsmangel und ein Gefühl der Erschöpfung. Es können aber auch depressive Gedanken und Gefühle im engeren Sinne dazu kommen. In dieser Situation wechsele ich persönlich eher auf ein anderes Antipsychotikum wie z.B. Ziprasidon, als ein Antidepressivum zu ergänzen.
Risperidon in der Schwangerschaft und Stillzeit
Die Wahl von Psychopharmaka in Schwangerschaft und Stillzeit ist immer eine sehr individuelle Entscheidung und sollte immer nach gründlicher Recherche aktueller Datenbanken wie z.B. Embryotox erfolgen. Wenn die Indikation eindeutig ist und Risperidon bislang gut gewirkt hat, ist eine weitere Gabe in der Schwangerschaft unter engmaschigeren Blutspiegelkontrollen und möglichst niedriger Dosierung nach heutigem Wissensstand vertretbar.
Risperidon geht wie alle Psychopharmaka in die Muttermilch über, daher wird vom Stillen mit Muttermilch abgeraten.
Sinnvolle Laboruntersuchungen
- Vor Behandlungsbeginn und nach einem Monat: Blutbild, Elektrolyte, Kreatinin, GGT, Bilirubin, CK, INR, TSH, ß-HCG, EKG, Körpergewicht.
- Im ersten Jahr quartalsweise EKG, Routinelabor und Körpergewicht.
- Danach sind bei unkompliziertem Verlauf auch längere Kontrollintervalle üblich.
Mein persönliches Fazit
Risperidon ist zumeist gut und sicher wirksam. Daher ist es für mich oft das Antipsychotikum der 1. Wahl.
Es ist in Dosierungen bis 3 mg meist gut verträglich, es macht nicht müde und führt eher selten zu einer Gewichtszunahme.
Dosierungen von 5 und 6 mg/Tag verordne ich kaum noch, da diese öfter zu EPMS führen und meist nicht viel besser wirksam sind als 4 mg/Tag.
Hätte ich eine Psychose, würde ich mich mit Risperidon behandeln.
Copyright
Dieser Beitrag ist ein Auszug oder eine auszugsweise Vorabveröffentlichung des Werks „Psychopharmakotherapie griffbereit“ von Dr. Jan Dreher, © Georg Thieme Verlag KG. Die ausschließlichen Nutzungsrechte liegen beim Verlag. Bitte wenden Sie sich an permissions@thieme.de, sofern Sie den Beitrag weiterverwenden möchten.
Welches Neuroleptikum gebe ich wem?
Welches Neuroleptikum gebe ich eigentlich wem? In diesem Beitrag erfährst du, welche Überlegungen ich als Psychiater anstelle, wenn ich entscheide, welches Neuroleptikum ich wem empfehle. Wenn Du den Beitrag gerne als Video sehen möchtest, click einfach auf diesen Link. Zum Nachlesen habe ich die wichtigsten Eckpunkte hier noch einmal aufgeschrieben.
Einleitung
Die Psychose ist keine seltene Erkrankung; etwa 0,5-1% der Bevölkerung entwickeln irgendwann in ihrem Leben einmal eine Psychose. Meistens fällt der Erkrankungsbeginn in die Zeit zwischen dem 18.ten und 25.ten Lebensjahr; er kann aber auch später liegen. Ursachen können eine genetische Veranlagung sein, aber auch Drogen, insbesondere Amphetamine, Cocain und THC können die Entstehung einer Psychose begünstigen. Und es gibt noch einige andere Krankheitsbilder, die mit psychotischen Symptomen einhergehen, darunter das Delir, wahnhafte Depressionen, akute psychotische Zustände bei Drogenintoxikationen und noch einige wenige andere.
Diese Krankheiten sind in der Regel gut behandelbar. Der Schlüssel zur Behandlung liegt in der Gabe der richtigen Medikamente.
Begriffsbestimmung
Ich habe bis jetzt den Begriff Neuroleptika benutzt, weil er am bekanntesten und gebräuchlichsten ist. Der Begriff Neuroleptika ist allerdings ein Überbegriff.
- Zu den Neuroleptika zählen die sogenannten hochpotenten Neuroleptika wie Haloperidol, Risperidon und andere Medikamente, die gegen psychotische Symptome wirken. Diese Medikamente nennt man präziser Antipsychotika, weil sie gegen psychotische Symptome wirken, also gegen Wahn und Halluzinationen.
- Der zweite Teil der Neuroleptika sind die sogenannten niederpotenten Neuroleptika wie Promethazin, Pipamperon und andere, die kaum gegen psychotische Symptome wirken, aber sedieren. Diese Gruppe nennt man präziser Sedativa us der Gruppe der Neuroleptika.
In diesem Video gehe ich auf die Auswahl des passenden Antipsychotikums ein, und verwende ab jetzt auch diesen Begriff.
Wem empfehle ich jetzt welches Antipsychotikum?
Nehmen wir zum Beispiel einen jungen Mann, der an einer Schizophrenie erkrankt, keine anderen Krankheiten hat und mich nach einer Medikation fragt. Für mich als Psychiater ist das eine typische Fragestellung, und es gibt einige typische Situationen, die ich hier berichten kann. Natürlich ist dies nicht der einzig richtige Weg.
Nehmen wir also an, in meine Behandlung kommt ein sonst gesunder Patient mit einer Psychose. Ich entscheide mich, dass er ein Neuroleptikum braucht. Das bespreche ich mit ihm und er stimmt zu. Nun stellt sich die Frage: Welches Neuroleptikum empfehle beziehungsweise verordne ich? Es gibt keine ganz einfache Faustformel, nach der ich für einen bestimmten Patienten ein Neuroleptikum auswähle, aber ich habe ein typisches Vorgehen, das ich häufig anwende.
Auswahl nach Wirkung oder nach Nebenwirkungen?
Wenn ich ein Medikament auswähle, dann denke ich zunächst einmal an die angestrebte Wirkung. Bei Antipsychotika ist das ganz einfach die antipsychotische Wirkung. Und tatsächlich unterscheiden sich die verschiedenen Antipsychotika auch ein wenig in ihrer Wirkstärke. Eine floride Psychose mit akuten Gefährdungsaspekten mit dem nur mittelstark antipsychotisch wirksamen Quetiapin zu behandeln erfordert Geduld und Mut…
Aber letztlich sind die verschiedenen Antipsychotika in ihrer antipsychotischen Wirkung recht ähnlich. Praktisch muss man daher mindestens genau so die möglichen Nebenwirkungen in den Blick nehmen. Aber dazu gleich mehr. Fangen wir mal mit einem unkomplizierten Fall an!
Der erfolgreich vorbehandelte Patient
Auf meine Fragen: „Haben Sie schon einmal in einer früheren Krankheitsphase ein Neuroleptikum erhalten? Hat es gut gewirkt? Haben Sie es gut vertragen?“, antwortet er jeweils mit „Ja“, d. h. ein bestimmtes Präparat hat schon einmal gut gewirkt und wurde gut vertragen. Dann empfehle ich genau dieses Medikament wieder. Ich frage, welche Symptomatik damals bestanden hat, wie stark sie war und welche Dosis des Präparates in welcher Zeit geholfen hat. Ich mache mir ein Bild davon, wie stark die Symptomatik jetzt ist und empfehle eine passende Dosis.
Der bislang unbehandelte Patient mit einer eindeutig psychotischen Symptomatik
Wenn bislang noch nie ein Neuroleptikum verordnet wurde, empfehle ich selbst in der Regel in der ersten Stufe Risperidon. Das ist natürlich nicht der Weisheit letzter Schluss, und andere Psychiater gehen hier anders vor, aber ich stelle hier ja meinen eigenen Weg vor.
Es wirkt schnell und verlässlich. Es macht nicht müde und es verursacht in der Regel keine Gewichtszunahme. In Dosierungen bis 4 mg/Tag ist es meist gut verträglich und macht bei vielen Patienten keine EPMS (S.113). In höheren Dosierungen kann es EPMS verursachen.
Risperidon hat sich als ungeeignet erwiesen: Olanzapin
Wenn Risperidon nicht ausreichend geholfen hat oder nicht vertragen wurde und der Patient nicht adipös ist, empfehle ich in der zweiten Stufe in der Regel Olanzapin. Es wirkt ebenso sicher, verlässlich und zügig wie Risperidon und wird ebenfalls zumeist gut vertragen. Es kann aber eine deutliche Gewichtszunahme verursachen. Darüber kläre ich den Patienten sehr eindeutig auf. Lehnt er das Präparat ab, empfehle ich ein anderes. Ich lasse die Patienten vor Beginn der Behandlung mit Olanzapin wiegen. Treten eine Gewichtszunahme von mehr als 3 kg oder wiederholte Heißhungerattacken auf, empfehle ich, das Präparat zu wechseln.
Risperidon und Olanzapin haben sich als ungeeignet erwiesen: Amisulprid
Wenn Risperidon in Stufe eins wegen mangelnder Wirksamkeit und nicht wegen EPMS das Feld räumen musste und in Stufe zwei Olanzapin nicht geeignet war, dann versuche ich in der dritten Stufe Amisulprid. Wenn Risperidon wegen EPMS ausschied, überspringe ich diesen Schritt.
Risperidon, Olanzapin und Amisulprid waren ungeeignet: Aripiprazol, Ziprasidon und Quetiapin
In der vierten Stufe muss ich ein Antipsychotika auswählen, das ggf. etwas weniger wirkstark als Risperidon, Olanzapin und Amisulprid, aber vielleicht besser verträglich ist. Es kommen nun Aripiprazol, Ziprasidon und Quetiapin in Betracht. Ich verordne in dieser Reihenfolge. Aripiprazol führt häufig zu Akathisie, ich setze es dann zumeist sofort und ohne zu warten ab. Ziprasidon und Quetiapin werden in der Regel sehr gut vertragen, hier stellt sich eher die Frage der ausreichenden Wirksamkeit.
Die Negativsymptomatik steht im Vordergrund: Cariprazin
Cariprazin hat eine dem Risperidon vergleichbare Wirkung auf die Positivsymptomatik, hat aber in den bisherigen Studien eine Überlegenheit in der Wirkung auf Negativsymptomatik.
Eine Monotherapie war ohne Erfolg: Kombinationstherapie
Funktioniert keines der bislang gewählten Antipsychotika in Monotherapie, wähle ich geleitet von den Nebenwirkungen der bisherigen Versuche eine Kombinationstherapie aus zwei gut verträglichen, aber in Monotherapie nicht ausreichend wirksamen Antipsychotika aus und gebe beide in einer mittleren Dosis. Dabei unterteile ich die Antipsychotika nach ihren Nebenwirkungen in unterschiedliche Gruppen und meide die Gruppe, deren Nebenwirkung bislang am problematischsten war:
Fünf Gruppen von Antipsychotika
- EPMS-Gefahr: Haloperidol, Amisulprid, Risperidon, Cariprazin
- Gewichtszunahme-Gefahr: Olanzapin, Quetiapin
- Akathisie-Gefahr: Aripiprazol
- Möglicherweise schwache Wirkung, dafür bessere Verträglichkeit: Ziprasidon
- Reserveantipsychotika: Sertindol, Clozapin
Alle oben genannten Stufen waren erfolglos: Sertindol
Waren die bisherigen Wirkstoffe und eine Zweifachkombination erfolglos, dann probiere ich es mit Sertindol. Zu Sertindol sind besondere Hinweise zu beachten, da es in besonders hohem Maße die QTc-Zeit verlängern kann. Es ist daher ein Neuroleptikum der zweiten Wahl.
Sertindol war auch erfolglos: Clozapin
Wenn Sertindol auch nicht gewirkt hat oder wenn die Schwere der Erkrankung dies schon früher gebietet, kann es an der Zeit sein, sich für das nebenwirkungsreichere, aber eben auch sehr wirksame Clozapin zu entscheiden. Eine besonders ausführliche Aufklärung ist erforderlich. In der S 3-Behandlungsleitlinie „Schizophrenie“ wird der Einsatz von Clozapin deutlich früher in Betracht gezogen. Da Clozapin aber regelmäßig starke Nebenwirkungen verursacht, setze ich es nach Möglichkeit erst spät ein.
Behandlung akuter cocaininduzierter psychotischer Zustände
Cocain ist stark und selektiv dopaminagonistisch. Amisulprid ist stark und selektiv dopaminantagonistisch. Daher behandele ich akute psychotische Zustände nach Cocainkonsum mit Amisulprid und einem Benzodiazepin.
Delir mit psychotischen Symptomen
Ein lebensbedrohliches Delir, egal welcher Genese (Alkoholentzug, Benzodiazepinentzug, …) braucht eine wirkungsvolle und schnelle Neurolepsie. Ich gebe inzwischen meistens Risperidon, bei mangelnder Wirkung steige ich auf Haloperidol oder Olanzapin um. Ältere Patienten mit Delir behandele ich auch manchmal mit Quetiapin. Zur Behandlung des Delirs habe ich ein eigenes Video gemacht, das ich hier oben rechts verlinkt habe.
Rezidivprophylaxe bei asymptomatischem Patienten
Mit großer Sicherheit wirkt das Neuroleptikum, das die psychotische Episode beendet hat. Bei der Rezidivprophylaxe sind aber Nebenwirkungen noch viel weniger akzeptabel als in der Akuttherapie. Bei Nebenwirkungen wechsele ich daher noch niederschwelliger auf ein Ausweichpräparat.
Auswahl eines Depotpräparates
Wenn der Patient unter den zuvor verordneten Medikamenten keine Probleme mit EPMS hatte, mache ich in der Regel zunächst einen Versuch mit Flupentixol (Fluanxol ® ). Zur Prüfung der Verträglichkeit gebe ich es zunächst oral. Wird dies vertragen, gebe ich eine milde Dosis Fluanxol Depot, etwa 40-60 mg alle 2 Wochen. Alternativ gebe ich Risperidon (Risperdal ® Consta ® ) oder Paliperidon (Xeplion ® ) als Depotpräparat. Treten hierunter EPMS auf, gebe ich Olanzapin als Depotpräparat (ZypAdhera ® ).
Wenn ich selbst ein Antipsychotikum bräuchte
Wenn ich selbst ein Neuroleptikum bräuchte, würde ich mich für Risperidon entscheiden. Möglicherweise auch Cariprazin.
Das ist natürlich eine Vereinfachung… 🙂
Ich weise darauf hin, dass bei jedem einzelnen Patienten noch viele weitere Aspekte eine Rolle spielen können, die über das von mir beschriebene Vorgehen hinausgehen. Dies Vorgehen ist ja eine Vereinfachung und ein erster Einstieg.
Wenn ihr mehr über Psychopharmakotherapie wissen wollt, und euch eine Erklärung in verständlicher Sprache wichtig ist, dann guckt euch auch mal mein Buch Psychopharmakotherapie griffbereit an.
Copyright
Dieser Beitrag ist ein Auszug beziehungsweise eine auszugsweise Vorabveröffentlichung des Werks „Psychopharmakotherapie griffbereit“ von Dr. Jan Dreher, © Georg Thieme Verlag KG. Die ausschließlichen Nutzungsrechte liegen beim Verlag. Bitte wenden Sie sich an permissions@thieme.de, sofern Sie den Beitrag weiterverwenden möchten.
Welche 7 Psychopharmaka nehme ich mit auf eine Marsmission?
Die Frage könnte sich ja bald schon stellen. Zugleich beantwortet sie auch die Frage, mit welchen ausgewählten Psychopharmaka sich auch Ärzte anderer Fachrichtungen auskennen sollten. Das Video findet ihr hier.
Welche Auswahl würdet ihr treffen?
Darf ich mit Medikamenten Auto fahren?
In diesem Video erkläre ich, welche Überlegungen ich anstelle, wenn ich einen Patienten berate, ob er trotz psychiatrischer Erkrankung und Medikation wieder Auto fahren darf.
PC094 Psychose Hörerfragen ist als Video und als Audio online!
In dieser Episode beantworten wir Eure Fragen zu den Themen Psychose, schizoaffektive Störung und co. Dabei erzählen wir viel über unser Vorgehen in der Behandlung dieser Erkrankungen.
Ihr könnt diese Episode entweder auf dem PsychCast YouTube Kanal sehen, und zwar hier, oder als PsychCast Audio-Podcast, und zwar hier.
Weiteres Schizophrenie-Gen entdeckt
Wie das Ärzteblatt hier berichtet, ist ein weiteres Gen identifiziert worden, das, wenn es in einer mutierten Form vorliegt, das Risiko, an einer Schizophrenie zu erkranken, erhöht. Die Studie wurde in der zur Nature-Gruppe gehörenden Zeitschrift Molecular Psychiatry veröffentlicht und kann kostenlos unter diesem link geladen werden. Eine Heidelberger Forschergruppe identifizierte das Gen, das für ein Protein namens SHANK2 codiert. SHANK2 ist ein Gerüstprotein, das für die Signalweitergabe zwischen Nervenzellen relevant ist. Andere Variationen des gleichen Gens waren in früheren Studien mit Autismus und geistiger Behinderung assoziiert worden. Die mit dem Auftreten einer Schizophrenie assoziierte Mutation trat bei 6,9% der 481 untersuchten schizophrenen Patienten auf, aber nur bei 3,9 % der 659 untersuchten gesunden Kontrollen. Die genetische Forschung hat sicher noch einen weiten Weg zu gehen, und am Schluss werden es bestimmt mehr als 30 Gene sein, die einen relevanten Einfluß auf die Wahrscheinlichkeit haben, eine Schizophrenie zu entwickeln. Und selbst diese dann irgendwann gefundenen Gene werden nicht alles erklären. Aber sie sind ein wichtiger Bestandteil im Verständnis der Pathophysiologie der Erkrankung und damit auf dem Weg zu neuen, vielleicht ursächlicher oder spezifischer wirksamen Medikamenten.
Benzodiazepine bei akuten Psychosen: Entspricht die Dosis dem Bedarf?
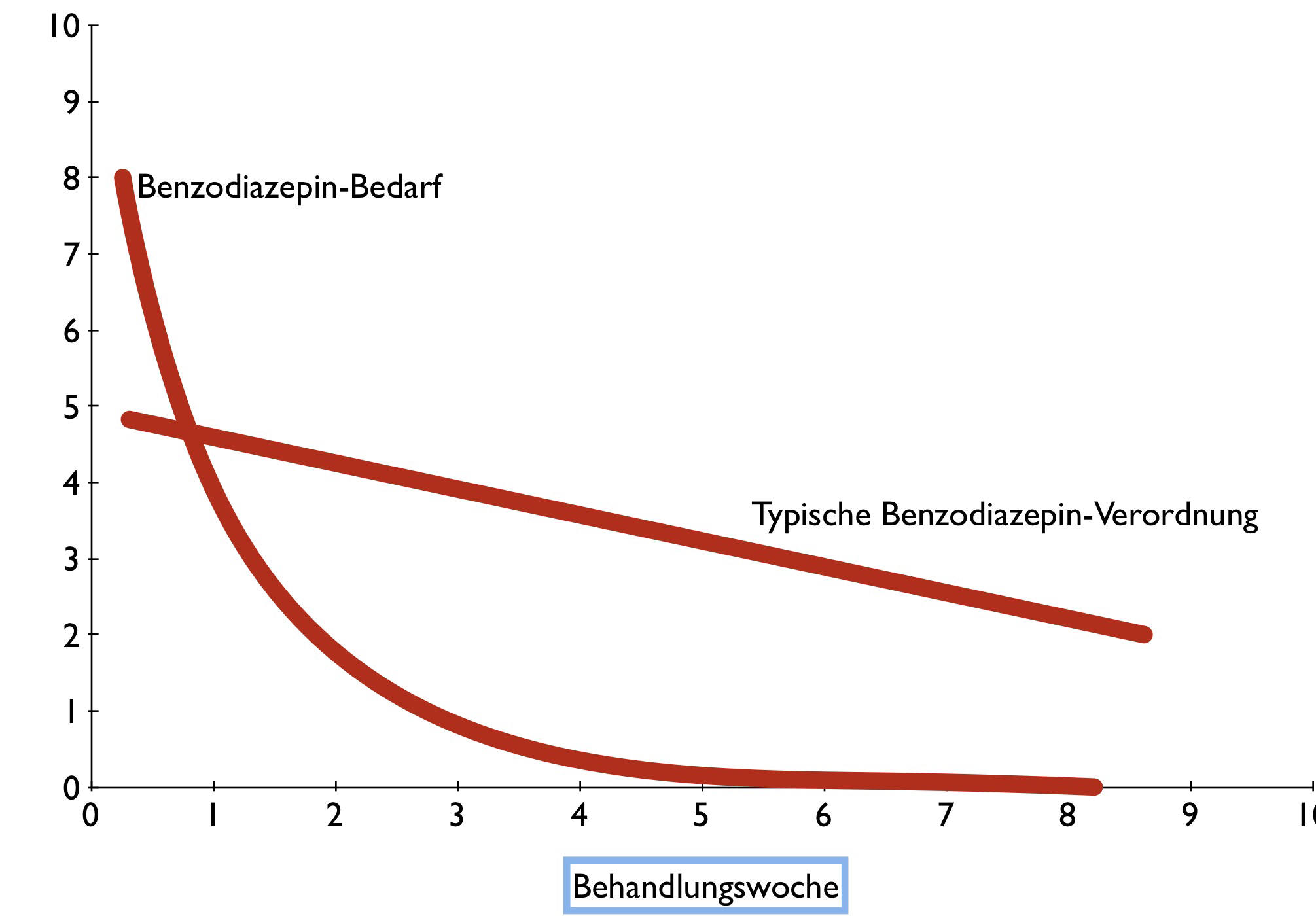
Benzodiazepindosis bei akuten Psychosen
Merke:
Prüfe täglich, wie hoch Angst und Anspannung wirklich sind und passe die Benzodiazepin-Dosis täglich daran an.
Das Dopamin-System
Als Psychiater kann man nie genug über das Dopamin-System wissen. Es ist in mindestens sechs unabhängigen Bereichen in der Psychiatrie wichtig:
- Die neuen Abhängigen interessieren sich kaum noch für die guten alten Drogen wie Heroin oder LSD. Der Trend geht stark zu Amphetaminen, Methamphetamin und Kokain. Diese Substanzen erhöhen die Dopamin Konzentration im synaptischen Spalt. Also muss irgendwas dran sein, an diesem Dopamin.
- Es gibt eine Erkrankung, bei der eine zu hohe Dopamin-Konzentration eine Rolle spielt: Die Psychose. Aber im Gegensatz zum Kokain-Rausch ist sie nicht angenehm, obwohl beide Konstellationen, der Kokain-Rausch und die Psychose, scheinbar mit einer erhöhten Dopamin-Konzentration zu tun haben.
- Es gibt eine Erkrankung, bei der die Dopamin-Konzentration zu niedrig ist: Der Morbus Parkinson. Er führt zu ausgeprägten Bewegungsstörungen, aber auch zu Depressionen, Störungen der Konzentration, der Motivation und der Fähigkeit, Ziele zu verfolgen.
- Eine zweite Erkrankung, die möglicherweise mit einem funktionellen Dopaminmangel einher geht, ist das Krankheitsbild der Restless Legs. Die Beschwerden werden durch Dopamingabe typischerweise sofort durchgreifend gebessert, was dafür spricht, dass zumindest ein Teil der Ursache dieser Erkrankung ein funktioneller Dopaminmangel ist.
- Die Behandlung der Psychose erfolgt in der Regel mit Medikamenten, die hauptsächlich oder zumindest zu einem wesentlichen Teil die Verfügbarkeit von Dopamin im synaptischen Spalt reduzieren. Also wieder zu wenig Dopamin. Unerwünschte Wirkungen dieser Behandlungen können Anhedonie, Antriebsstörungen und Bewegungsstörungen wie beim M. Parkinson sein.
- Dopamin ist auch der im Hypothalamus freigesetzte prolactin inhibiting factor, das heißt, Medikamente, die Dopamin blockieren, führen zu einem Anstieg des Prolactins im Blut, was zur Galactorrhoe führen kann.
Sieht die Welt dopaminmäßig also so aus?
| Dopaminmenge | Klinische Erscheinung |
|---|---|
| Viel zu wenig Dopamin durch Krankheit | M. Parkinson |
| Zu wenig Dopamin durch Neuroleptika | Parkinsonoid / Akathisie |
| Etwas zu wenig Dopamin durch Krankheit | Restless Legs |
| Normal | Gesund |
| Zu viel Dopamin | Psychose |
| Kokain: Exzessiv viel Dopamin | Rush |
Oder als Grafik:

Das ist natürlich zu stark vereinfacht. So wird die Bewegung hauptsächlich von den dopaminergen Neuronen in der substantia nigra gesteuert; Psychosen haben ihren Ursprung eher im mesolimbischen System und Kokain wirkt aus unerfindlichen Gründen sehr stark am Belohnungssystem, macht aber kaum Überbeweglichkeit, wie es eine zu hoch dosierte dopaminerge Parkinsonmedikation verursachen kann. Auch gibt es fünf verschiedene Dopaminrezeptoren (D1-D5), die sehr unterschiedliche Effekte vermitteln.
Wir fassen zusammen: Dopamin macht in der substantia nigra was mit Bewegung, im Hypothalamus was mit Prolactin und im mesolimbischen System was mit Psychose.
Aber wie sieht das jetzt genau mit Belohnung und Motivation aus? Wie funktioniert das mit dem Dopamin da? Das geht so:
Wenn Versuchstiere den Boden nach Nahrung absuchen, und plötzlich und unerwartet unter einer Abdeckung Nahrung finden, dann feuern 70% aller dopaminergen Neuronen. Boom.
Dopamin zeigt also an: Hier ist etwas besser als erwartet und in Zukunft sollte ich ähnliche Handlungen wiederholen.
So ähnlich klappt es auch beim Lernen: Wenn Versuchstiere jeweils zwei Bilder gleichzeitig gezeigt bekommen, und das Berühren eines der Bilder führt zu einer Belohnung (zum Beispiel einem Tropfen Zuckerlösung), und das andere Bild führt zu keiner Belohnung, sondern zur Unterbrechung des Programms, dann folgt in der Phase des Lernens auf die Belohnung eine Dopaminausschüttung. Auf das Auswählen des falschen Bildes mit ausbleibender Belohnung folgt eine verminderte Dopaminfreisetzung. Interessant ist, das nach einigen Durchgängen, wenn gelernt wurde: Das eine Bild bringt die Belohnung, das andere nicht, selbst nach dem Auswählen des richtigen Bildes keine Dopaminfreisetzung mehr folgt.
Ganz präzise kann man sagen, dass die ausgeschüttete Dopaminmenge mit dem Maß an Nicht-Erwarteter-Belohnung korreliert. Wenn ich Wasser finde, wo ich bislang keins vermutet hatte, dann schütte ich Dopamin aus. Wenn ich die richtige Lösung eines bislang ungelösten Problems finde, dann schütte ich Dopamin aus. Wenn ich merke: Immer hinter den gelben Türen ist die Süßigkeit, dann schütte ich Dopamin aus.
Dopaminerge Drogen
Drogen wie Kokain, Amphetamine oder Methamphetamin erhöhen die Konzentration von Dopamin im synaptischen Spalt. Das führt natürlich dazu, dass der Körper sich denkt: Super; hier läuft etwas besser als erwartet, dieses Verhalten wiederhole ich bei Gelegenheit. Macht also abhängig. Und mit etwas Pech psychotisch. Und vielleicht das Schlimmste: Es verdirbt einen für normale Glücksmomente.
Folgendes Experiment: Sie messen bei einer Maus im Labor die Dopamin-Konzentration im synaptischen Spalt im Belohnungssystem. Sie normieren den gemessenen Wert in Ruhe auf 100. Dann lassen sie ein hübsches Mäuseweibchen in den Käfig. Wenn sich die beiden gut verstehen, messen Sie noch mal die Dopamin-Konzentration, und zwar beim Orgasmus des glücklichen Mäuserichs. Der gemessene Wert beträgt für eine kurze Zeit 200.
Am nächsten Tag geben Sie dem Mäuserich einmalig Methamphetamin. Was schätzen Sie, wie hoch der Wert jetzt steigt? Die Antwort ist: Etwa 1250.
(Quelle: Hier findet sich eine sehr schöne kurze Video-Vorlesung zu diesem Thema. Bitte flash zulassen und schauen!)
Man könnte nun sagen: Na gut, dann ist Meth ja auch schön. Aber das Problem ist, dass sich das Belohnungssystem dauerhaft verändert; es wird unempfindlicher gegenüber Dopamin. Bereits nach der einmaligen Gabe des in der Wirkung verwandten Kokains kehrt der Ruhebereich des Dopaminsystems dauerhaft nicht mehr auf 100 zurück, sondern auf einen höheren Wert. Natürlich ohne begleitendes Glücksgefühl. Das Problem dabei ist, dass ein normales angenehmes Ereignis jetzt nicht mehr so viel ausrichten kann. Erst Kokain verändert den Wert wieder spürbar. Und nun ist die Maus wirklich abhängig. Und sie vernachlässigt alles andere. Das ist wahrscheinlich das Hauptproblem am Kokain…
Also: Einfach kein Kokain, Amphetamin oder Methamphetamin nehmen. Hält dauerhaft glücklicher…
Einen sehr guten, frei zugänglichen Übersichtsartikel aus der Zeitschrift „Neuron“ zur Wirkung von Dopamin auf das Belohnungssystem findet ihr hier: Übersichtsartikel zu Dopamin.